Эффективное здравоохранение как условие воспроизводства человеческого потенциала: современные вызовы для социальной политики
Чубарова Т.В.1![]()
1 Институт экономики РАН, Россия, Москва
Скачать PDF | Загрузок: 63 | Цитирований: 10
Статья в журнале
Экономическая безопасность (РИНЦ, ВАК)
опубликовать статью | оформить подписку
Том 4, Номер 3 (Июль-сентябрь 2021)
Эта статья проиндексирована РИНЦ, см. https://elibrary.ru/item.asp?id=46439445
Цитирований: 10 по состоянию на 07.12.2023
Аннотация:
Эффективная система здравоохранения является необходимым условием воспроизводства человеческого потенциала. В настоящее время, здравоохранение сталкивается с новыми вызовами, которые необходимо учитывать при формировании социальной политики. Пандемия COVID 19 стала одним из наиболее серьезных вызовов системам здравоохранения в новом столетии, и существует необходимость обобщения первых итогов и уроков пандемии, в том числе с точки зрения ее влияния на системы здравоохранения и их роль в борьбе с распространением пандемии.
На основе имеющихся предварительных данных, в том числе статистических, в статье детально рассмотрены два аспекты, которые, по мнению автора, приобретают особенно важное значение в период пандемии, а именно готовность систем здравоохранения к глобальным эпидемиологическим угрозам и обеспечение доступности медицинской помощи. В статье отмечается, что системы здравоохранения в мире оказались не готовы к пандемии, причем вне зависимости от общих показателей здравоохранения. Это ставит на повестку дня необходимость принятия специальных мер, разработки на основе накопленного опыта планов борьбы с эпидемиями, развитие системы здравоохранения с учетом потенциала расширения в условиях возможного резкого роста инфекционной заболеваемости.
Несмотря на меры, предпринятые российским государством, нарастание заболеваемости на фоне тенденций развития здравоохранения до пандемии скорее свидетельствуют о сохранении проблем с доступностью медицинской помощи. В связи с этим необходимо нахождение баланса между общественным здравоохранением и оказанием индивидуальных медицинских услуг, лечением хронических и инфекционных заболеваний. На повестке дня – разработка новой модели здравоохранения, в том числе и с учетом процессов цифровизвции здравоохранения, ускорившихся в период пандемии.
Ключевые слова: система здравоохранения, социальная политика, человеческий потенциал, пандемия COVID-19, готовность к пандемии, доступность медицинской помощи, финансирование здравоохранения, цифровизация здравоохранения
JEL-классификация: I15, I18, J24
Введение: эффективное здравоохранения в условиях современных вызовов
Состояние здоровья является важной характеристикой человеческого потенциала, поэтому его охрана занимает важное место в государственной политике. Именно в этом контексте ставится вопрос об эффективном здравоохранении, то есть создании системы, которая обеспечит оптимальную отдачу в плане сохранения и приумножения здоровья населения. Эффективность в классическом смысле подразумевает соотношение между достигнутым результатом и использованными ресурсами. Применительно к здравоохранению это означает степень, в которой вклад в систему здравоохранения в виде расходов и других ресурсов используется для достижения максимального эффекта, обеспечения результатов и/или достижения целей системы здравоохранения.
Проблема эффективности в здравоохранении особенно актуальна, поскольку развитые страны тратят на него значительные средства на уровне как государства, так и отдельных граждан. Поэтому важно, насколько правильно расходуются выделяемые ресурсы в плане обеспечения здоровья населения. Показателен пример США, где самые высокие в мире расходы на здравоохранение из всех источников, достигающие почти 17% ВВП (для сравнения: около 9% ВВП в среднем по ОЭСР), а вот показатели состояния здоровья населения далеко не самые лучшие. Средняя ожидаемая продолжительность жизни при рождении составляет в США 79 лет (для сравнения: 84 года в Японии).
В условиях, когда ресурсы, которые общество выделяет на здравоохранение, объективно ограничены, а потребности в медицинской помощи очевидно не снижаются, ставится задача получить максимально возможный результат от вложенных средств. Макроэкономическая эффективность подразумевает необходимость правильно определить общие расходы страны на здравоохранение, в то время как микроэффективность связана с распределением средств внутри самой системы здравоохранения, например, между первичной и стационарной помощью [11] (Chubarova, 2008).
При этом необходимо учитывать два «среза» эффективности в здравоохранении. С одной стороны, оценивается эффективность по всему спектру, от системы здравоохранения в целом до работы отдельной медицинской организации и врача, проведения отдельных медицинских манипуляций. С другой стороны, в системе здравоохранения сосредоточено много интересов стейкхолдеров, которые могут иметь свои взгляды на эффективность, прежде всего, следует учитывать возможные различия в оценках профессионалов и пациентов.
Одна из серьезных методологических проблем состоит в разработке конкретных показателей оценки эффективности системы здравоохранения. Это связано с тем, что в здравоохранении часто бывает довольно трудно определить прямую связь между вкладом и результатом, существуют объективные трудности их «согласования». Неслучайно в связи со сложностью однозначного установления причинно-следственных связей в здравоохранении нашло широкое применение требование того, чтобы любые вмешательства были «основаны на доказательстве».
На состояние здоровья населения существенное влияние оказывают социальные детерминанты здоровья. В то же время система здравоохранения далеко не всегда имеет возможность влиять на многие из этих детерминантов, но и выделить отдельно их вклад в здоровье граждан тоже проблематично. Поэтому любой показатель эффективности оценки собственно системы здравоохранения должен учитывать влияние социальных детерминантов здоровья на измеряемые результаты.
Новым вызовом для систем здравоохранения стала пандемия. Она не только обострила ряд проблем, решение которых необходимо для обеспечения здоровья населения, но и поставила новые вопросы, связанные с необходимостью быстрой мобилизации в условиях изменений эпидемиологической ситуации. Поэтому в обстановке развития пандемии коронавирусной инфекции в системе здравоохранения решались не только текущие вопросы, но проблемы, которые не встречались в обычной плановой ситуации.
Цель исследования – проанализировать эффективность здравоохранения как условие воспроизводства человеческого потенциала в условиях современных вызовов для социальной политики.
Задачи исследования:
- рассмотреть пандемию как вызов системе здравоохранения;
- проанализировать государственную политику в период пандемии;
- охарактеризовать готовность систем здравоохранения к глобальным угрозам общественному здоровью;
- оценить обеспечение доступности медицинской помощи гражданам в период пандемии.
Объект исследования – здравоохранение как условие воспроизводства человеческого потенциала.
Предмет исследования – процессы современных вызовов для социальной политики в контексте здравоохранения.
Научная новизна определяется совокупностью полученных результатов комплексного теоретико-прикладного характера, раскрывающего изменения, происходящие в социальной сфере в условиях пандемии.
Практическая значимость результатов исследования заключается в возможности использования его основных положений и выводов в современной социально-экономической науке.
Пандемия как вызов системе здравоохранения: первые уроки
Системы здравоохранения оказались на острие борьбы с пандемией, и стало очевидно, что после ее окончания неизбежно встанет вопрос о том, как изменить здравоохранение с тем, чтобы обеспечить готовность к экстренным ситуациям. То есть пандемия, очевидно, станет поводом для осмысления целей и задач современных систем здравоохранения. Поэтому меры, предпринимаемые государствами в эпоху современной пандемии, будут иметь как краткосрочный характер, так и окажут существенное влияние на ее будущее [24] (Tarricone, Rognoni, 2020).
Государственная политика в период пандемии включила три основных направления, а именно:
- эпидемиологические-ограничительные, административные меры, устанавливаемые правительствами на пути распространения инфекции в виде запрета въезда на территорию, изолирования граждан на карантинном режиме, отмены массовых мероприятий, дополнительных противовирусных требований к помещениям, осуществлению работ и оказанию услуг;
- здравоохранительные, направленные на повышение готовности системы здравоохранения к ответу на резкое увеличение численности заболевших, нуждающихся в медицинской помощи, включая разработку вакцин и лекарственных препаратов;
- социально-экономические, поддержка населения и бизнеса, с тем чтобы сохранить доходы населения и занятость, предотвратить рост бедности и ликвидацию бизнеса, особенно мелкого и среднего [12] (Chubarova, Sharova, 2020).
Следует отметить, что эти меры взаимосвязаны, и необходимость сдерживать потоки больных выдвигалась как одно из обоснований введения ограничительных мер [23] (Tangcharoensathien, Bassett, Meng, Mills, 2021).
Пандемия COVID-19, помимо глобальной эпидемиологической угрозы, оказывает более широкое влияние на общество и экономику. С точки зрения эффективности уже ставится вопрос о том, что экстренная мобилизация «может стоить для стран мира значительно дороже, чем общие расходы на здравоохранение» [5] (Murashko, 2020). Следует отметить, что хотя меры борьбы с пандемией включают стандартный набор, исследования показывают, что, безусловно, страны, принимая их, учитывали особенности своего социально-экономического и политического развития [15] (Can Chen, Yu Shi, Ping Zhang, Chengri Ding, 2021).
В данной статье в контексте влияния пандемии на здравоохранение будут рассмотрены два вопроса, а именно: готовность систем здравоохранения к глобальным угрозам общественному здоровью и обеспечение доступности медицинской помощи гражданам в период пандемии.
Готовность к глобальным угрозам общественному здоровью
Пандемия показала, что системы здравоохранения в мире оказались не готовы к масштабной угрозе общественному здоровью, причем вне зависимости от других показателей ее развития.
Особенно наглядно об этом свидетельствует Индекс глобальной безопасности здравоохранения, первая комплексная оценка готовности современных систем здравоохранения к глобальным угрозам. Он был разработан Центром безопасности здравоохранения имени Джона Хопкинса, Инициативой по ядерной угрозе и аналитической группой журнала Economist. Странам был разослан вопросник, который включил 140 вопросов по шести категориям, а именно:
- профилактика: предотвращение появления или выброса патогенов;
- выявление и информирование: раннее обнаружение и уведомление об эпидемиях, потенциально имеющих международное значение;
- быстрое реагирование: быстрое реагирование и смягчение последствий распространения эпидемии;
- система здравоохранения: достаточная и надежная система здравоохранения для лечения больных и защиты медицинских работников;
- соответствие международным нормам: обязательства по повышению национального потенциала, планы финансирования для устранения пробелов и соблюдение глобальных норм;
- среда риска: общая среда риска и уязвимость страны перед биологическими угрозами.
Среднее значение GHS Index составило 40,2 балла из 100 возможных. Для 116 развитых стран (высокий и средний уровень дохода) индекс достиг только около 50. Россия получила 44,3 балла, заняв 63-е место из 195 [17].
Таким образом, национальная безопасность в сфере здравоохранения практически не была обеспечена, и ни одна страна мира не была полностью готова к пандемии. Это свидетельствует о том, что, несмотря на общий уровень развития здравоохранения, необходимы специальные действия, чтобы обеспечить его успешное функционирование в период серьезных эпидемиологических угроз.
Настоящая пандемия стала не первым случаем обострения эпидемиологической ситуации в мире. В новом столетии мировое сообщество пережило несколько вспышек таких инфекций, как SARS-CoV (Severe acute respiratory syndrome coronavirus), MERS (Middle East respiratory syndrome), H1N1 (вирус свиного гриппа). Хотя они не оказали такого глобального влияния на системы здравоохранения в мире, как COVID-19, однако стали предупреждением о возможности возникновения глобальных эпидемиологических угроз. Поэтому еще до современной пандемии некоторые государства предприняли определенные действия в направлении повышения готовности к подобным угрозам, однако результаты пандемии COVID-19 поставили действенность таких мер под сомнение.
Встал вопрос и о роли международного сотрудничества и международных организаций, прежде всего Всемирной организации здравоохранения (ВОЗ). Например, в 2005 г. были обновлены международные медико-санитарные правила (International Health Regulations, IHR) как форма коллективной ответственности в условиях потенциального глобального риска общественному здоровью. Они обязывают все государства-члены оперативно сообщать ВОЗ о возникших угрозах, представляющих потенциальную опасность для общественного здравоохранения, независимо от их причин (химической, биологической или радиоактивной) и происхождения (случайного или преднамеренного). И наоборот, ВОЗ может делать странам соответствующие запросы. Это ознаменовало определенный сдвиг в подходах – от определения простого перечня болезней к учету всех опасностей, от сдерживания на границах к сдерживанию у источника, от заранее определенных мер охраны общественного здоровья к ответным мерам, адаптированным к конкретному событию. Вместе с тем в данном документе оговаривается, что следует избегать излишнего вмешательства в международную торговлю и перевозки.
Роль ВОЗ в ходе пандемии неоднократно подвергалась критике как со стороны стран-членов, так и экспертного сообщества. Однако это не привело к полному отрицанию значения международной координации и кооперации в рассматриваемых вопросах, включая выработку рекомендаций на основе анализа опыта стран. Многие специалисты сходятся во мнении, что ВОЗ необходимо предоставить больше ресурсов и стабильное финансирование, а также расширить ее полномочия, чтобы обеспечить усиление руководящей и координирующей роли [2, 19] (Kuznetsov, Konovalov, 2020; Kuznetsova, 2020).
Определенные усилия по вопросам глобальной безопасности в области здравоохранения предпринимались на уровне Европейского союза (ЕС). В 2005 г. был создан Европейский центр по предотвращению и контролю заболеваемости (European Centre for Disease Prevention and Control).
В 2013 г. было принято специальное решение Европейского парламента о серьезных трансграничных угрозах здоровью, предусматривающее учет и мониторинг биологических, химических и экологических рисков для общественного здоровья, планирование готовности к чрезвычайным ситуациям и реагирования на них, обеспечение взаимодействия между различными секторами систем здравоохранения, усиление роли созданного еще в 2001 г. Комитета по безопасности здоровья (Health Security Committee, HSC), возможность совместных закупок медицинских средств противодействия.
Система раннего предупреждения и реагирования (Early Warning and Response System (EWRS) позволяет Комиссии и соответствующим национальным органам поддерживать постоянную связь в целях оповещения, оценки рисков для здоровья населения и определения мер по его защите. Страна – член ЕС обязана в течение 24 часов с момента, когда появилась подтвержденная информация об угрозе, уведомить об этом другие страны-члены. Имеется в виду обнаружение серьезных неожиданных или необычных трансграничных угроз здоровью, которые вызывают значительную заболеваемость или смертность или быстро растут в масштабе; превышая национальные возможности реагирования, что требует скоординированного ответа на уровне сообщества.
Однако когда началась пандемия COVID-19, внутри ЕС возникли сложности во взаимодействии и взаимопомощи между странами-членами. Недостатки по сдерживанию пандемии COVID-19 на общеевропейском уровне особенно высветила вспышка пандемии в Италии в конце февраля 2020 г., когда на начальном этапе государства – члены и институты ЕС недооценили серьезность сложившейся в этой стране кризисной ситуации. Первоначальная реакция как на национальном, так и на общеевропейском политическом уровне показала игнорирование имеющихся доказательств и отсутствие общего плана действий и коммуникационной стратегии, регулирования таких вопросов, как совместное использование или закупки необходимого оборудования, включая средства индивидуальной защиты, Необходимость обеспечения координации действия стала важным уроком пандемии, и в настоящее время в ЕС идут консультации по вопросу о создании специального органа, EU health emergency preparedness and response authority (HERA).
Свою лепту вносят и международные финансовые организации. Всемирный банк планирует реализовать ряд проектов в сфере здравоохранения, связанных с преодолением последствий COVID-19 в 60 странах. В 2020 г. финансовая помощь МБ превысила 100 миллиардов долларов, рост на 65% по сравнению с 2019 г. Кроме того, МБ выделяет 12 миллиардов долларов развивающимся странам на покупку и распространение вакцин. Международный валютный фонд оказывает экстренную финансовую помощь странам, пострадавшим от коронавируса, обеспечивая их медицинским оборудованием, масками и респираторами. Объем экстренной помощи составляет до 100 миллиардов долларов, а общий кредитный потенциал составит 1 трлн долларов. Более 90 стран запросили помощь МВФ на поддержку национальных систем здравоохранения [8].
Россия в сложившейся ситуации столкнулась с аналогичными сложностями, но и продемонстрировала определенные преимущества.
Сложность заключалась в том, что угроза на начальном этапе пандемии исходила из двух источников, а именно: со стороны Китая и европейских стран. Первые жесткие меры были оперативно предприняты именно на китайском направлении, в то время как меры по европейскому направлению, которое оказалось более опасным, несколько задержались [16] (Chubarova, Maly, Nemec, 2020).
Пандемия продемонстрировала, что Россия имеет не только богатый успешный опыт борьбы с инфекционными заболеваниями, но и располагает разветвленной структурой специальных санитарно-профилактических учреждений, организованных по территориальному принципу и образующих единую систему Федерального государственного санитарно-эпидемиологический надзора, деятельность которого регулируется Федеральным законом «О санитарно-эпидемиологическом благополучии населения», принятым в 1999 г.
В настоящее время ставится вопрос об усовершенствовании системы государственного санитарно-эпидемиологического надзора с учетом опыта борьбы с новой коронавирусной инфекцией для защиты граждан от угроз эпидемиологического характера и минимизации экономических потерь от распространения инфекционных заболеваний. Для этого разработана специальная дорожная карта на период 2021–2028 гг. В нее включены меры по совершенствованию лабораторной и научной базы, развитию международного сотрудничества и кадрового потенциала, созданию цифровой инфраструктуры. Предусматривается создание специального аналитического центра по мониторингу и разработке эпидемиологических прогнозов на основе новых моделей оценки эпидемиологических рисков.
Кроме того, в Национальный проект предполагается включить новый федеральный проект «Повышение готовности системы здравоохранения к оказанию медицинской помощи в условиях эпидемий», который включит мероприятия по разработке мобилизационных планов действий в условиях эпидемии, создание резервов медицинского персонала, коечного фонда, материальных запасов, медицинских изделий и медицинского оборудования.
Таким образом, современная пандемия показала важность разработки жизнеспособных планов борьбы с эпидемиями с учетом полученного опыта, развитие системы здравоохранения с учетом потенциала расширения в условиях возможного резкого роста инфекционной заболеваемости [13] (Andreea, Svetla, Massimo, Jonathan, 2020). Необходима работающая методика взаимодействия различных государственных и общественных структур для реагирования на возникающую проблему в любой точке страны максимально оперативно. В том числе и разработка показателей, по которым можно судить о готовности систем здравоохранения стран к борьбе с эпидемиями.
Важная задача состоит в повышении гибкости и адаптивности систем охраны здоровья. Однако ее практическая реализация неизбежно столкнется с объективными сложностями. Здравоохранение представляет собой систему, в которой имеются объективные ограничения по предложению, обусловленные сложившейся медицинской инфраструктурой и сложно предсказуемым уровнем потребности, особенно если речь идет о вспышках инфекционных заболеваний.
Доступность здравоохранения
Пандемия обострила проблему обеспечения доступа населения к необходимой диагностической и лечебной помощи [20] (Lynch, Pusey-Murray, 2021). Доступность традиционно рассматривается в двух аспектах, а именно: физическая, наличие самой возможности получения услуг, организаций, их оказывающих, больничных коек, врачей и т.д. и финансовая, подразумевающая отсутствие финансовых ограничений для получения медицинской помощи.
Исследования показывают, что ресурсы здравоохранения, возможности медицинских учреждений имеют важное значение для снижения смертности в период пандемии, что свидетельствует о необходимости быстрого наращивания медицинской инфраструктуры. Так, исследование, включившее анализ данных по 60 странам, показало, что увеличение количества больничных коек оказывает значительное и довольно существенное влияние на уровень смертности от коронавируса [22] (Sussman, 2020).
Ситуация с доступностью медицинской помощи в России еще до пандемии вызывала обеспокоенность в обществе. Об этом свидетельствует индекс доступности медицинской помощи, рассчитанный в Институте экономики РАН (рис. 1).
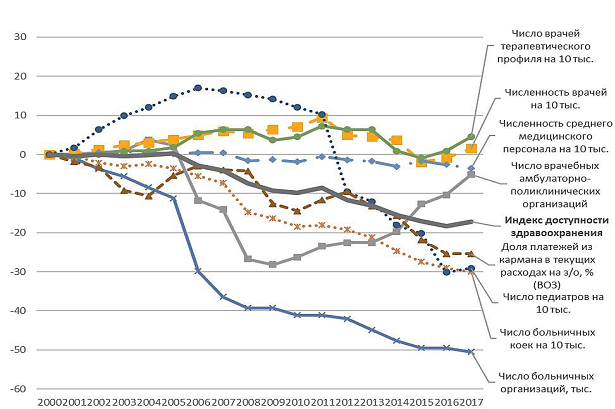
Рисунок 1. Индекс доступности медицинской помощи
Источник: [1] (Kislitsyna, Chubarova, 2019).
На рисунке 1 хорошо видно снижение «физической» доступности, особенно числа больниц и больничных коек. В контексте пандемии следует отметить снижение количества инфекционных коек – с 103,4 тыс. в 2000 г. до 58,5 тыс. в 2019 г., или с 7,1 до 4,0 на 10000 населения. Сократилось и число (отделений) станций скорой помощи – с 3172 в 2000 г. до 2211 в 2019 г. [6].
Для укрепления и оптимизации потенциала системы здравоохранения в условиях быстрого увеличения заболеваемости в России, в соответствии с планом правительства, были развернуты дополнительные койки и перепрофилированы уже действующие. Из резервного фонда правительства были выделены средства на разработку средств диагностики, закупку дополнительных автомобилей скорой помощи, дополнительные стимулирующие выплаты медицинским работникам, работающим с коронавирусными больными, общественному движению «Волонтеры-медики».
В период пандемии ускорился процесс внедрения в деятельность медицинских учреждений цифровых решений и данных для улучшения оказания медицинской помощи, обеспечения ухода и наблюдения за пациентами [26] (Webster, 2020). Причем ряд таких решений носит уже постоянный характер и будет применяться и после пандемии, например электронная медицинская карта или использование искусственного интеллекта в ходе диагностики. Совершенствование НИОКР направлено на ускоренное развитие методов диагностики и лечения больных COVID-19. В России одновременно с введением ограничительных мер начались исследования по разработке тестов для диагностики новой инфекции и вакцин. На этом направлении были достигнуты выдающиеся результаты, и Россия стала первой страной, зарегистрировавшей вакцину против COVID-19.
Пока недостаточно официальных статистических данных, чтобы детально проанализировать ситуацию, сложившуюся в период пандемии с доступностью медицинской помощи, однако мировой опыт показывает, что в период пандемии тенденции ограничения доступности скорее продолжились. По данным ВОЗ, наиболее распространенной причиной прекращения или сокращения объема плановой помощи стала отмена плановых визитов, снижение возможностей для передвижения и нехватка медицинского персонала ввиду его мобилизации на борьбу с пандемией, а также нехватка лекарств, диагностического оборудования и т.д. [27]. В России к этому «списку» следует добавить и прекращение диспансеризации и профосмотров, отмену плановых операций, кроме угрожающих жизни. Счетная палата РФ отмечает, что полное переключение всей системы здравоохранения на борьбу с COVID-19 могло привести к ограничению доступности медицинской помощи по другим направлениям заболеваний, в первую очередь сердечно-сосудистых и эндокринных [9]. Следует также учитывать, что отложенное лечение ведет к ухудшению состояния больных и, соответственно, к увеличению доли тяжелых случаев и росту затрат на лечение [21] (Maringe, Spicer, Morris, Purushotham, Nolte, Sullivan, Rachet, Aggarwal, 2020).
Возникли проблемы с маршрутизацией пациентов, разграничением больных с COVID-19 и с другими заболеваниями, а также их местонахождения для наиболее эффективного оказания медицинской помощи. При резком увеличении числа пациентов менее тяжелые оставались в домашних условиях, лишались больничного ухода. При этом опасность представляет невозможность пациента самому квалифицированно оценить свое состояние. Проблемой стала и нехватка не только необходимого оборудования (особенно аппаратов индивидуальной вентиляции легких) и лекарственных средств, но также средств индивидуальной защиты и дезинфекции.
Косвенные данные по результатам работы системы здравоохранения можно получить из анализа демографических показателей.
Таблица 1
Демографические показатели
|
|
Тысяч
|
На 1000 человек населения
| |||
|
|
2020 г.
|
2019 г.
|
прирост (+) снижение
(-)
|
2020 г.
|
2019 г.
|
|
Родившихся
|
1435,8
|
1484,5
|
-48,7
|
9,8
|
10,1
|
|
Умерших
|
2124,5
|
1800,7
|
+323,8
|
14,5
|
12,3
|
|
из них детей в возрасте до 1 года
|
6,5
|
7,3
|
-0,8
|
4,52)
|
4,92)
|
|
Естественный прирост (+), убыль (-)
|
-688,7
|
-316,2
|
|
-4,7
|
-2,2
|
|
Браков
|
770,8
|
950,1
|
-179,3
|
5,3
|
6,5
|
|
Разводов
|
564,0
|
620,8
|
-56,8
|
3,9
|
4,2
|
|
1) Здесь и
далее в разделе – предварительные данные за январь-декабрь по дате
регистрации события в органах ЗАГС.
2) На 1000 родившихся живыми. | |||||
Как видно из таблицы 1, по предварительным данным Росстата, по итогам 2020 г. по сравнению с 2019 г. общая избыточная смертность в России (включая коронавирус) составила 323,8 тыс. человек, или увеличилась на 17,9%. По словам Т. Голиковой, доля умерших с подтвержденным диагнозом COVID-19 составила 31% в общем приросте избыточной смертности за год, а с учетом умерших от других диагнозов, но имевших положительный тест на коронавирус, – 50% от избыточной смертности. Таким образом, по данным Росстата, в 2020 г. в стране умерли более 162 000 человек, заразившихся коронавирусом, причем он был зафиксирован как основная причина смерти только в 86 498 случаях.
Коэффициент смертности в России, по оценкам Росстата, вырос с 12,3 умерших на 1 тыс. человек в 2019 г. до 14,5 по итогам 2020 г., а естественная убыль населения с начала 2020 г. достигла 688,7 тыс. человек, что в два раза превышает показатель за сопоставимый период 2019 г.
Однако если рассмотреть эти данные с точки зрения смертности от других нозологий, то только по самым приблизительным подсчетам, около 162 000 избыточных смертей, очевидно, следует отнести на счет других болезней, то есть практически столько же, сколько и от коронавируса. Причем если выделить умерших непосредственно от коронавируса, то вышеуказанная цифра возрастает до более 230 000 человек.
Другим косвенным показателем стала корректировка Минздравом РФ в конце 2020 г. в сторону увеличения ряда целевых показателей по снижению смертности взрослого населения. Так, планируется снижение смертности от болезней системы кровообращения за 2020–2024 гг. с 610 до 555 случаев на 100 тысяч населения, то есть показатели увеличены с 525 до 450 случаев соответственно. За тот же период смертность от новообразований планируется снизить 201,8 до 195,1 случаев на 100 тыс. населения против предусмотренных ранее 197 и 185 случаев соответственно. Также в цели госпрограммы будет возвращен такой показатель, как повышение ожидаемой продолжительности жизни (ОПЖ), однако он скорректирован в сторону снижения и составит 72,2 года в 2020 г. (вместо 75 лет) в 2020 г. и 74,7 (вместо 75,8) в 2024 г.
До пандемии в России исследователями отмечались проблемы и в области финансовой доступности. Несмотря на наличие в стране ОМС, которое покрывает практически всех граждан, ряд тенденций показывают, что финансовые аспекты могут оказывать отрицательное влияние на доступность медицинской помощи в России.
Прежде всего, необходимо отметить хроническое недофинансирование отрасли за счет общественных средств, которые включают ресурсы бюджетов всех уровней и средства обязательного медицинского страхования (ОМС). Они на протяжении практически всего постсоветского периода составляют только около 3,2–3,5% ВВП. Это довольно парадоксальная ситуация в условиях, когда охрана здоровья декларируется на самом высшем политическом уровне как один из важнейших приоритетов российского государства.
Другая тенденция связана с увеличением личных выплат населения при неразвитости механизмов предоплаты. По данным ВОЗ, в России проблема состоит не только в том, что доля частных расходов составляет более 40% текущих расходов на здравоохранение. Доля личных расходов «из кармана» достигает 94–96% частных расходов, причем подобные выплаты признаются мировым сообществом как наиболее регрессивная форма финансирования здравоохранения, ограничивающая его доступность. На этом фоне происходит увеличение доли платных медицинских услуг в общем объеме платных услугах, оказываемых населению. Она выросла с 4,8% в 2005 г. до 7% в 2018 г., что свидетельствует об опережающем росте объема платных медицинских услуг по сравнению с другими видами платных услуг.
Федеральное правительство выделило значительные средства на борьбу с распространением коронавирусной инфекции. По уточненным данным Министерства финансов, они составили «практически 600 млрд рублей, включая:
- выплаты и страховые гарантии врачам и медицинским работникам, непосредственно работающим с больными коронавирусом, в общей сумме более 200 млрд рублей;
- создание дополнительных койко-мест, строительство и оснащение больниц и лабораторий в размере почти 100 млрд рублей, в том числе 68,2 млрд рублей – создание дополнительных койко-мест в субъектах РФ;
- производство и закупка оборудования и продукции для диагностики, профилактики и лечения, средств индивидуальной защиты, лекарственных средств и медицинских изделий – около 60 млрд рублей» [4].
Таблица 2
Исполнение расходов федерального бюджета в 2020 году на здравоохранение,
млрд рублей
|
|
ФЗ «О федеральном бюджете на 2020 год и на плановый
период 2021 и 2022 годов»
|
Уточненная роспись
|
Исполнение
|
% исполнения к
| |
|
|
|
|
|
Закону
|
уточненной росписи
|
|
Всего
|
19 666,0
|
23 842,4
|
22 821,5
|
116,0
|
95,7
|
|
в том числе
|
|
|
|
|
|
|
Здравоохранение
|
1007,9
|
1382,9
|
1334,9
|
в 1,2 раза
|
96,5
|
|
Стационарная медицинская
помощь
|
226,2
|
270,1
|
264,8
|
117,1
|
98,1
|
|
Амбулаторная помощь
|
268,6
|
234,3
|
230,0
|
85,6
|
98,2
|
|
Медицинская помощь в
дневных стационарах всех типов
|
0,7
|
0,9
|
0,9
|
в 1,3 раза
|
100,0
|
|
Скорая медицинская помощь
|
6,3
|
6,7
|
6,4
|
102,8
|
95,8
|
|
Санаторно-оздоровительная
помощь
|
45,3
|
47 2
|
46, 3
|
102,2
|
98,0
|
|
Заготовка, переработка,
хранение и обеспечение безопасности донорской крови и ее компонентов
|
6,3
|
6,4
|
6,0
|
95,2
|
93,3
|
|
Санитарно-эпидемиологическое
благополучие
|
35,4
|
49,6
|
49,0
|
в 1,4 раза
|
98,8
|
|
Прикладные научные
исследования в области здравоохранения
|
52,9
|
54,9
|
52,7
|
99,7
|
96,0
|
|
Другие вопросы в области
здравоохранения
|
436,2
|
712,6
|
678,1
|
в 1,6 раза
|
95,2
|
Данные таблицы 2 показывают, что уточненные расходы федерального бюджета в 2020 г. по сравнению с запланированными в соответствии с ФЗ «О федеральном бюджете на 2020 год и на плановый период 2021 и 2022 годов» были увеличены на 37%. Наиболее существенно выросли расходы на санитарно-эпидемиологическое благополучие и стационарную помощь.
Пакет мер по поддержке медиков, работающих с коронавирусными больными, включил повышение страховых гарантии для врачей, медсестер и водителей скорой помощи. Если заболевание, вызванное новой коронавирусной инфекцией, приводит к временной нетрудоспособности медицинского работника, ему выплачивается единовременная страховая выплата в размере 68 811 рублей при подтверждении наличия вируса лабораторными исследованиями, а также 688 113 руб., 1 376 226 руб. или 2 064 339 руб. в зависимости от степени утраты трудоспособности. Кроме того, в апреле-июне начислялись дополнительные выплаты от 25 тыс. до 80 тыс. руб. в месяц врачам, среднему и младшему медицинскому персоналу, водителям скорой помощи и ряду других сотрудников, занятых лечением больных с коронавирусом или контактирующих с пациентами из групп риска. По данным Минздрава РФ, максимальное число работников, единовременно охваченных выплатами, доходило до 400 тыс. (всего в системе здравоохранения РФ занято около 3 млн человек).
В результате, по расчетам МВФ, всего в России на борьбу с пандемией было потрачено 4,3% ВВП, в том числе сектор здравоохранения (помощь больным, закупка лекарств, средств защиты, медицинских приборов, выплаты медикам) получил 0,7% ВВП [18]. В результате, по предварительным данным, в 2020 г. дополнительные траты в связи с пандемией коронавируса привели к росту совокупных государственных расходов на здравоохранение с 3,5% до 4,2% ВВП.
Следует отметить, что не только в России, но и во многих других странах система здравоохранения оказалась далеко не единственной сферой, где в период пандемии произошел рост государственных расходов.
Серьезное влияние пандемия оказала на микроуровне системы здравоохранения, то есть на финансовое положение медицинских организаций (МО) и сектор оказания платных услуг. Финансовые проблемы в МО накапливались до пандемии, исследователи неоднократно отмечали низкий уровень тарифов ОМС на фоне недофинансирования со стороны региональных властей [7] (Starodubov, Kadyrov, Obukhova, Bazarova, Endovitskaya, Nesvetaylo, 2020). В условиях ограничительных мер к этому добавились потери от снижения объемов плановой помощи, включая диспансеризацию и профосмотры, и платных услуг при необходимости увеличения затрат на перепрофилирование работы в условиях пандемии [10] (Timerbulatov, Timerbulatov, 2020). Учитывая тренд на рост платности медицинской помощи до пандемии, в условиях снижения доходов населения и ограничения сектора платных услуг можно ожидать сохранения проблем доступности медицинской помощи и в период ее развития.
Заключение
Пандемия поставила перед социальной политикой ряд вопросов, которые придется решать для создания эффективной системы здравоохранения. В России государство предприняло ряд мер по поддержке здравоохранения, однако, на наш взгляд, в настоящий момент необходимо переосмысление его роли в поддержании здоровья человеческого потенциала. При этом здравоохранение может стать новым локомотивом роста экономики, способным ускорить ее развитие, как отрасль, способная активизировать и промышленность (лекарства, медицинская техника), и строительство, и науку (новые методы лечения), и сельское хозяйство (здоровое питание). В связи с этим хотелось бы подчеркнуть несколько моментов.
В последнее время акцент в развитии современных систем здравоохранения был сделан на усилении индивидуального подхода и лечении хронических заболеваний для повышения продолжительности жизни граждан, в первую очередь сердечно-сосудистых и онкологических. Пандемия показала сохранение (если даже не усиление) важности мер общественного здравоохранения и борьбы с инфекционными заболеваниями. Следует отметить, что в России практически не обсуждаются проблемы, связанные с психическим здоровьем граждан, которые обострились в условиях социальной изоляции и роста заболеваемости [25].
На фоне активизации в условиях пандемии процессов цифровизации здравоохранения в России встал вопрос о ее реальных целях и задачах, влиянии на организацию оказания медицинских услуг, их доступность и качество. Очевидно, что необходима разработка новой модели российского здравоохранения, которая могла бы увязать все аспекты развития здравоохранения с учетом повсеместного распространения цифровых технологий.
Практика показала, что решения в условиях пандемии как компромисс между различными интересами должны приниматься государственными чиновниками и политиками, которые должны быть готовы взять ответственность на себя, а не перекладывать ее на плечи экспертов. Тем более что пандемия выявила сложные противоречия между необходимостью обеспечить как здоровье граждан, так и развитие экономики. Кроме того, сложившаяся ситуация показала важность создания методологически выверенной системы статистического учета в здравоохранении, которая станет надежной основой для принятия управленческих решений.
Источники:
2. Кузнецов Д.А., Коновалов И.С. Всемирная организация здравоохранения в условиях пандемии COVID-19: оценка эффективности глобального управления // Право и управление. XXI век. – 2020. – № 16(3). – c. 3-16.
3. Министерство финансов РФ. Исполнение федерального бюджета и бюджетов бюджетной системы Российской Федерации за 2020 год (предварительные итоги). Расширенная коллегия Министерства финансов Российской Федерации. – Москва, март 2021. [Электронный ресурс]. URL: https://www.minfin.ru/common/upload/library/2021/03/main/Ispolnenie2020god.pdf (дата обращения: 04.05.2021).
4. Министерство финансов РФ. Об исполнении федерального бюджета за 2020 год. Пресс центр. [Электронный ресурс]. URL: https://minfin.gov.ru/ru/press-center/?id_4=37490-ob_ispolnenii_federalnogo_byudzheta_za_2020_god (дата обращения: 21.05.2021).
5. Мурашко М.А. Первая пандемия цифровой эпохи: уроки для национального здравоохранения // Национальное здравоохранение. – 2020. – № 1 (1). – c. 4–8.
6. Российский статистический ежегодник. 2020. / Стат.сб. / Росстат. - М., 2020. – 700 c.
7. Стародубов В.И, Кадыров Ф.Н., Обухова О.В., Базарова И.Н., Ендовицкая Ю.В., Несветайло Н.Я. Влияние коронавируса COVID-19 на ситуацию в российском здравоохранении. / Аналитический доклад. Версия 1.0. (по состоянию 26.04.2020 г.). - М.: Центральный научно-исследовательский институт организации и информатизации здравоохранения Министерства здравоохранения Российской Федерации, 2020. – 45 c.
8. Счетная Палата РФ. Эпидемия коронавируса: реагирование национальных систем здравоохранения. Дайджест, Департамент международного и регионального сотрудничества ‒ М.: Счетная палата РФ, 2020 ‒ 24 с. [Электронный ресурс]. URL: https://ach.gov.ru/upload/pdf/Covid-19-health-fin.pdf (дата обращения: 04.05.2021).
9. Счетная палата РФ. Отчет о работе направления аудита здравоохранения и спорта в 2020 году. Приложение № 4 к отчету Счетной палаты Российской Федерации в 2020 году. Счетная палата Российской Федерации, 2021. ‒ 20 с. [Электронный ресурс]. URL: https://ach.gov.ru/upload/reports/2020_zdrav.pdf (дата обращения: 04.05.2021).
10. Тимербулатов В.М., Тимербулатов М.В. Здравоохранение во время и после пандемии COVID-19 // Вестник академии наук Республики Башкортостан. – 2020. – № 2(98). – c. 77-86.
11. Чубарова Т.В. Экономика здравоохранения. Теоретические аспекты. / Научный доклад. - М.: ИЭ РАН, 2008. – 67 c.
12. Чубарова Т.В., Шарова М.А. Государственная политика как фактор, влияющий на развитие пандемии COVID-19 - выводы для России // Государственное управление. Электронный вестник. – 2020. – № 83. – c. 84-107.
13. Andreea S., Svetla T., Massimo C., Jonathan S. E. To what extent does evidence support decision making during infectious disease outbreaks? A scoping literature review // Evidence and Policy. – 2020. – № 16(3). – p. 453–475.
14. Bcheraoui E. C., Weishaar H., Pozo-Martin F., Hanefeld J. Assessing COVID-19 through the lens of health systems’ preparedness: time for a change // Global Health. – 2020. – № 16. – p. 112. – doi: 10.1186/s12992-020-00645-5.
15. Can Chen, Yu Shi, Ping Zhang, Chengri Ding A Cross-Country Comparison of Fiscal Policy Responses to the COVID-19 Global Pandemic // Journal of Comparative Policy Analysis: Research and Practice. – 2021. – № 23(2). – p. 262-273.
16. Chubarova T., Maly I., Nemec J. Public policy responses to the spread of COVID-19 as a potential factor determining health results: a comparative study of the Czech Republic, the Russian Federation, and the Slovak Republic // Central European Journal of Public Policy. – 2020. – № 14(2). – p. 60–70.
17. GHS Index. Global Health Security Index. Building collective action and accountability. Nuclear Threat Initiative. October 2019. [Электронный ресурс]. URL: https://www.ghsindex.org/wp-content/uploads/2020/04/2019-Global-Health-Security-Index.pdf (дата обращения: 04.05.2021).
18. IMF. Fiscal Monitor: Database of Country Fiscal Measures in Response to the COVID-19 Pandemic. IMF Fiscal Affairs Department ‒ April 2021. [Электронный ресурс]. URL: https://www.imf.org/en/Topics/imf-and-covid19/Fiscal-Policies-Database-in-Response-to-COVID-19 (дата обращения: 04.05.2021).
19. Kuznetsova L. COVID-19: The World Community Expects the World Health Organization to Play a Stronger Leadership and Coordination Role in Pandemics Control // Frontiers in public health. – 2020. – № 8. – p. 470. – doi: 10.3389/fpubh.2020.00470.
20. Lynch M. A., Pusey-Murray A. The Effects of Covid-19 in the Healthcare System // Public Health Research. – 2021. – № 11(1). – p. 15-18.
21. Maringe C., Spicer J., Morris M., Purushotham A., Nolte E., Sullivan R., Rachet B., Aggarwal A. The impact of the COVID-19 pandemic on cancer deaths due to delays in diagnosis in England, UK: a national, population-based, modelling study // The Lancet Oncology. – 2020. – № 21(8). – p. 1023–1034. – doi: 10.1016/S1470-2045(20)30388-0.
22. Sussman N. Tine for Bed(s) Hospital Capacity and Mortality from COVID-19 // COVIDEconomics. – 2020. – № 11. – p. 116-129.
23. Tangcharoensathien V., Bassett M.T., Meng Q., Mills A. Are overwhelmed health systems an inevitable consequence of covid-19? Experiences from China, Thailand, and New York State. - BMJ, 2021. – 372 p.
24. Tarricone R., Rognoni C. What can health systems learn from COVID-19? // European Heart Journal. – 2020. – № 22. – p. P4–P7. – doi: 10.1093/eurheartj/suaa185.
25. United Nations. COVID-19 and the Need for Action on Mental Health / Policy Brief. 2020. [Электронный ресурс]. URL: https://unsdg.un.org/sites/default/files/2020-05/UN-Policy-Brief-COVID-19-and-mental-health.pdf (дата обращения: 04.05.2021).
26. Webster P. Virtual health care in the era of COVID-19 // The Lancet. – 2020. – № 395(10231). – p. 1180–1181.
27. WHO. COVID-19 significantly impacts health services for noncommunicable diseases / News release. ‒ 1 June 2020. [Электронный ресурс]. URL: https://www.who.int/news/item/01-06-2020-covid-19-significantly-impacts-health-services-for-noncommunicable-diseases (дата обращения: 04.05.2021).
Страница обновлена: 13.11.2025 в 17:05:50
Download PDF | Downloads: 63 | Citations: 10
Effective healthcare as a condition for the reproduction of human potential: modern challenges for social policy
Chubarova T.V.Journal paper
Economic security
Volume 4, Number 3 (July-september 2021)
Abstract:
An effective health care system is a necessary condition for the reproduction of human potential. Currently, healthcare is facing new challenges that need to be taken into account when forming social policy. The COVID-19 pandemic has become one of the most serious challenges to health systems in the new century. Thus, there is a need to summarize the first results and lessons of the pandemic, taking into account its impact on health systems and their role in combating the spread of the pandemic.
Based on the available preliminary data, including statistics, the article considers in detail two aspects that, according to the author, become especially important during a pandemic. They are as follows: the readiness of health systems to global epidemiological threats and ensuring the availability of medical care. The article notes that the world's health systems were not ready for a pandemic, regardless of the overall health indicators. This puts on the agenda the need to take special measures, plan measures to combat epidemics based on accumulated experience, and develop the health system taking into account the potential for expansion in the conditions of a possible sharp increase in infectious morbidity.
Despite the measures taken by the Russian state, the increase in morbidity against the background of trends in the development of healthcare before the pandemic rather indicates the persistence of problems with the availability of medical care. In this regard, it is necessary to find a balance between public health and the provision of individual medical services, treatment of chronic and infectious diseases. The development of a new healthcare model is on the agenda, taking into account the processes of digitalization of healthcare that accelerated during the pandemic.
Keywords: health care system, social policy, human potential, COVID-19 pandemic, pandemic preparedness, access to health care, health financing, digitalization of health care
JEL-classification: I15, I18, J24
References:
Rossiyskiy statisticheskiy ezhegodnik. 2020 [Russian Statistical Yearbook. 2020] (2020). (in Russian).
Andreea S., Svetla T., Massimo C., Jonathan S. E. (2020). To what extent does evidence support decision making during infectious disease outbreaks? A scoping literature review Evidence and Policy. (16(3)). 453–475.
Bcheraoui E. C., Weishaar H., Pozo-Martin F., Hanefeld J. (2020). Assessing COVID-19 through the lens of health systems’ preparedness: time for a change Global Health. (16). 112. doi: 10.1186/s12992-020-00645-5.
Can Chen, Yu Shi, Ping Zhang, Chengri Ding (2021). A Cross-Country Comparison of Fiscal Policy Responses to the COVID-19 Global Pandemic Journal of Comparative Policy Analysis: Research and Practice. (23(2)). 262-273.
Chubarova T., Maly I., Nemec J. (2020). Public policy responses to the spread of COVID-19 as a potential factor determining health results: a comparative study of the Czech Republic, the Russian Federation, and the Slovak Republic Central European Journal of Public Policy. (14(2)). 60–70.
Chubarova T.V. (2008). Ekonomika zdravookhraneniya. Teoreticheskie aspekty [The economics of healthcare. Theoretical aspects] (in Russian).
Chubarova T.V., Sharova M.A. (2020). Gosudarstvennaya politika kak faktor, vliyayushchiy na razvitie pandemii COVID-19 - vyvody dlya Rossii [Public policy as a factor influencing spread of COVID-19 pandemic: lessons for Russia]. Public administration. Electronic Bulletin. (83). 84-107. (in Russian).
GHS Index. Global Health Security Index. Building collective action and accountability. Nuclear Threat Initiative. October 2019. Retrieved May 04, 2021, from https://www.ghsindex.org/wp-content/uploads/2020/04/2019-Global-Health-Security-Index.pdf
IMF. Fiscal Monitor: Database of Country Fiscal Measures in Response to the COVID-19 PandemicIMF Fiscal Affairs Department ‒ April 2021. Retrieved May 04, 2021, from https://www.imf.org/en/Topics/imf-and-covid19/Fiscal-Policies-Database-in-Response-to-COVID-19
Kislitsyna O.A., Chubarova T.V. (2019). Kompleksnaya otsenka deyatelnosti sistemy zdravookhraneniya v Rossii: opyt postroeniya indeksa [Comprehensive assessment of the health care system in Russia: experience in building an index] (in Russian).
Kuznetsov D.A., Konovalov I.S. (2020). Vsemirnaya organizatsiya zdravookhraneniya v usloviyakh pandemii COVID-19: otsenka effektivnosti globalnogo upravleniya [World health organization and COVID-19 pandemic: assessing effectiveness of global governance]. Law and management. XXI Century. (16(3)). 3-16. (in Russian).
Kuznetsova L. (2020). COVID-19: The World Community Expects the World Health Organization to Play a Stronger Leadership and Coordination Role in Pandemics Control Frontiers in public health. (8). 470. doi: 10.3389/fpubh.2020.00470.
Lynch M. A., Pusey-Murray A. (2021). The Effects of Covid-19 in the Healthcare System Public Health Research. (11(1)). 15-18.
Maringe C., Spicer J., Morris M., Purushotham A., Nolte E., Sullivan R., Rachet B., Aggarwal A. (2020). The impact of the COVID-19 pandemic on cancer deaths due to delays in diagnosis in England, UK: a national, population-based, modelling study The Lancet Oncology. (21(8)). 1023–1034. doi: 10.1016/S1470-2045(20)30388-0.
Murashko M.A. (2020). Pervaya pandemiya tsifrovoy epokhi: uroki dlya natsionalnogo zdravookhraneniya [The first pandemic of the digital age: Lessons for national health]. Natsionalnoe zdravookhranenie. (1 (1)). 4–8. (in Russian).
Starodubov V.I, Kadyrov F.N., Obukhova O.V., Bazarova I.N., Endovitskaya Yu.V., Nesvetaylo N.Ya. (2020). Vliyanie koronavirusa COVID-19 na situatsiyu v rossiyskom zdravookhranenii [The impact of the COVID-19 coronavirus on the situation in Russian healthcare] (in Russian).
Sussman N. (2020). Tine for Bed(s) Hospital Capacity and Mortality from COVID-19 COVIDEconomics. (11). 116-129.
Tangcharoensathien V., Bassett M.T., Meng Q., Mills A. (2021). Are overwhelmed health systems an inevitable consequence of covid-19? Experiences from China, Thailand, and New York State
Tarricone R., Rognoni C. (2020). What can health systems learn from COVID-19? European Heart Journal. (22). P4–P7. doi: 10.1093/eurheartj/suaa185.
Timerbulatov V.M., Timerbulatov M.V. (2020). Zdravookhranenie vo vremya i posle pandemii COVID-19 [Health care during and after COVID-19]. Vestnik akademii nauk Respubliki Bashkortostan. (2(98)). 77-86. (in Russian).
United Nations. COVID-19 and the Need for Action on Mental Health / Policy Brief. 2020. Retrieved May 04, 2021, from https://unsdg.un.org/sites/default/files/2020-05/UN-Policy-Brief-COVID-19-and-mental-health.pdf
WHO. COVID-19 significantly impacts health services for noncommunicable diseases / News release. ‒ 1 June 2020. Retrieved May 04, 2021, from https://www.who.int/news/item/01-06-2020-covid-19-significantly-impacts-health-services-for-noncommunicable-diseases
Webster P. (2020). Virtual health care in the era of COVID-19 The Lancet. (395(10231)). 1180–1181.
