Опыт государственного медицинского страхования в Израиле
Скачать PDF | Загрузок: 32
Статья в журнале
Российское предпринимательство *
№ 17 (263), Сентябрь 2014
* Этот журнал не выпускается в Первом экономическом издательстве
Аннотация:
В статье рассматриваются вопросы развития обязательного медицинского страхования в Израиле. Исследуется система государственного медицинского страхования. Израиль - страна с высокоразвитым здравоохранением, подтверждением тому служат показатели по средней продолжительности жизни населения, смертности, годовому приросту населения.
Ключевые слова: медицинское страхование, система обязательного и добровольного медицинского страхования, финансирование здравоохранения
В современных экономических условиях медицинское страхование наравне с бюджетными средствами является одним из источников финансирования здравоохранения. К сожалению, сложившаяся система обязательного и добровольного медицинского страхования не является эффективной, т.к. не в полном объеме реализуются принципы, которые в нее заложены. В связи с этим необходимо изучить зарубежный опыт развития медицинского страхования.
Система медицинского страхования в Израиле
Ярким примером страны с высокоэффективным механизмом государственного медицинского страхования населения в частности, а также развитой и эффективной системой здравоохранения является государство Израиль.
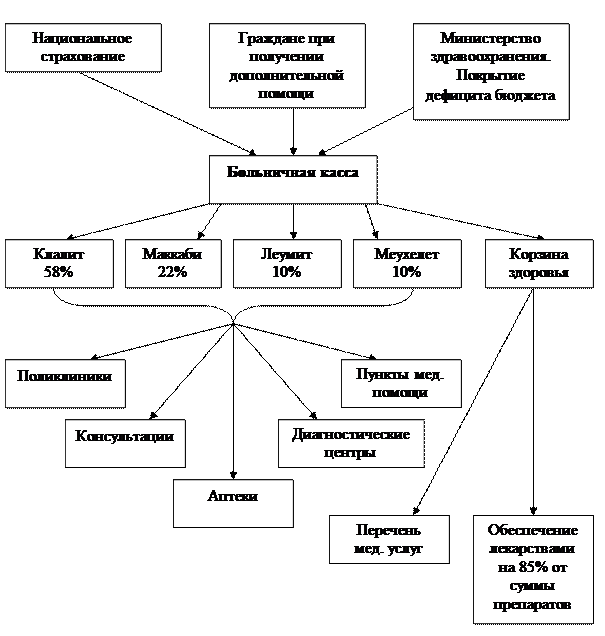
Рис. Система государственного медицинского страхования в Израиле
По всем ниже перечисленным показателям Израиль действительно относится к странам с высокоразвитым здравоохранением. В подтверждение этого факта можно привести следующие цифры:
- средняя продолжительность жизни у женщин составляет 82 года, у мужчин - 78,5 лет;
- годовой прирост населения равен 1,8% (здесь необходимо отметить, что данный показатель не разовый и не обусловлен резким всплеском рождаемости, каковой, как правило, вызван резким изменением в социально-экономической политике государства - это стабильный показатель на протяжении достаточно длительного времени, что можно также отнести на счет высокоэффективной медицинской помощи);
- доля жителей в возрасте старше 65 лет составляет 10% от общего населения страны (низкий показатель доли пожилого населения в Израиле является прямым следствием высокого уровня рождаемости);
- уровень детской смертности составляет 3,9 смертельных случая на 1000 родов;
- общая смертность составляет 5,5 человек на 100000 населения.
С точки зрения анализа структуры системы государственного медицинского страхования, необходимо рассмотреть ее основные элементы:
- застрахованное население;
- поликлинические медицинские учреждения;
- стационарные медицинские учреждения;
- больничные кассы;
- ведомство национального страхования;
- министерство здравоохранения Государства Израиль.
В соответствии с требованием закона, каждый житель Израиля в возрасте 18 лет и старше должен перечислять взносы по страхованию здоровья в Ведомство национального страхования и быть зарегистрированным в нем, а также заключить договор с одной из 4-х больничных касс на получение медицинских услуг в размере медицинской корзины. Но при этом необходимо отметить, что существует перечень лиц в возрасте 18 лет и старше, которые от этих платежей освобождены.
Плательщики взносов по страхованию здоровья
Таким образом, всех жителей в возрасте от 18 лет можно поделить на 2 группы - тех, кто платит тем или иным образом (имеется в виду тип дохода, с которого происходит страховое отчисление) взносы по страхованию здоровья, и тех, кто не платит.
К первой группе относятся:
1) частные предприниматели. В соответствии с нормативно правовой базой государства Израиль, частные предприниматели - это лица, относящиеся к одной из следующих категорий:
- лица, занимающиеся частным предпринимательством в среднем не менее 20 часов в неделю;
- лица, среднемесячный доход которых от частного предпринимательства составляет не менее 50% от средней заработной платы;
- лица, которые занимаются частным предпринимательством в среднем не менее 12 часов в неделю при среднем месячном доходе более 15% от средней заработной платы.
Частный предприниматель в возрасте от 18 лет до достижения пенсионного возраста обязан платить взносы по страхованию здоровья в виде следующих сумм:
- с месячного дохода, не превышающего 60% от средней заработной платы, платится взнос на медицинское страхование в размере 3,1%;
- с месячного дохода, находящегося в пределах от 60% средней заработной платы до максимального дохода, облагаемого страховым взносом, платится взнос на медицинское страхование в размере 5%.
Частный предприниматель, достигший пенсионного возраста и получающий пособие по старости, обязан платить из пособия по старости, но не из трудовых доходов взносы по страхованию здоровья;
2) наемные работники. Работодатель обязан представлять отчет о своих работниках и их заработной плате в Ведомство национального страхования, а также платить взносы на медицинское страхование за наемного работника путем вычитания из заработной платы последнего следующей суммы:
- с месячной заработной платы, не превышающей 60% от средней заработной платы, платится взнос на медицинское страхование в размере 3,1%;
- с месячной заработной платы, находящейся в пределах от 60% средней заработной платы до максимального дохода, облагаемого страховым взносом, платится взнос на медицинское страхование в размере 5%;
3) застрахованные, не являющиеся наемными работниками и частными предпринимателями. Жители, принадлежащие к этой категории, обязаны самостоятельно платить медицинские взносы со своих доходов. В случае отсутствия доходов выплачивается минимальный страховой взнос, вычитаемый из пособия, которое человек получает на основе статуса, предусматривающего такое пособие в соответствии с нормативно-правовой базой страны в социальной сфере. К данной категории относятся:
- лица, не являющиеся наемными работниками или частными предпринимателями, но имеющие доход. Взнос лиц этой категории на медицинское страхование составляет 5% от дохода вне зависимости от того, превышает доход 60% от средней заработной платы или нет;
- лица, не являющиеся наемными работниками или частными предпринимателями, но не имеющие доходов. В основном это люди, получающие различного рода пособия: по нетрудоспособности, по старости, пособия студентам, пособия в случае потери кормильца и т.д. Все эти люди платят ежемесячную фиксированную плату (от 86 шекелей до 166 шекелей в зависимости от вида пособия);
- неработающие студенты высших учебных заведений выплачивают взносы ежеквартально в размере 103 шекеля. Для этих целей Ведомство национального страхования высылает им раз в год платежные книжки.
Освобожденные от уплаты взносов по страхованию здоровья
Существует так же и вторая группа людей, которые освобождены от уплаты взносов по страхованию здоровья, к таковым относятся следующие категории жителей Израиля:
- новые репатрианты, которые работали в течение первых 12 месяцев пребывания в Израиле;
- лица, которым исполнилось 18 лет, не работающие и не призванные в армию, освобождаются от уплаты взносов на период 12 месяцев, но только при условии, что они будут призваны на срочную службу до достижения 21 года;
- учащиеся старших классов средней школы («йуд-алеф» и «иуд-бет»), которым исполнилось 18 лет, освобождены от уплаты взносов на период до окончания учебы при условии, что они также будут призваны на срочную службу до достижения 21 года;
- солдаты срочной службы. Они пользуются медицинскими услугами в армии обороны Израиля и не застрахованы в рамках государственного страхования здоровья;
- домохозяйки (но при условии, что они не получают какое-либо социальное пособие);
- лица, ставшие гражданами Израиля после установленного законом пенсионного возраста (этот возраст постепенно увеличивается с 60 до 62 лет) [1].
Особые случаи возобновления права на получение медицинских услуг
В настоящее время Закон о государственном медицинском страховании обязывает жителей Израиля, которые более двух лет проживали за границей и не выплачивали в это время взносы по медицинскому страхованию, пройти период ожидания сроком до полугода до возобновления права на получение медицинских услуг.
Однако граждане, возвращающиеся в Израиль, могут выкупить период ожидания при помощи особой выплаты, которая вносится в Ведомство национального страхования. Размер выплаты составляет 9990 шекелей на одного человека. Эта выплата дает возможность людям, вернувшимся в Израиль, начать пользоваться услугами по здравоохранению немедленно после ее внесения (при условии, что они признаны жителями Израиля).
Распределение средств, предназначенных для финансирования корзины медицинских услуг
Средства, предназначенные для финансирования корзины медицинских услуг, распределяются Ведомством национального страхования между больничными кассами. Это организации, имеющие функции страховых компаний, но, с точки зрения израильского законодательства, таковыми не являющиеся. Они определяются как некие организации с особым статусом, осуществляющие финансово распределительные функции в сфере обязательного медицинского страхования. Медицинское обслуживание в рамках государственного страхования осуществляется этими организациями путем прикрепления к последним застрахованного населения. В соответствии с законодательством, деятельность больничных касс базируется на принципе конкуренции (этот принцип закреплен в Законе о конкуренции между больничными кассами), поэтому у застрахованного всегда есть выбор между кассами. В стране существует 4 больничных кассы (стоит сделать небольшое уточнение: подобных организаций в Израиле гораздо больше, но аккредитованных государством в лице Министерства здравоохранения на предоставление населению медицинских услуг по государственному страхованию существует только 4). Распределение средств, направляемых Ведомством национального страхования, между этими больничными кассами осуществляется по капитационному принципу: каждая больничная касса получает финансовые средства пропорционально количеству застрахованных, прикрепленных к конкретной больничной кассе. Распределение выглядит следующим образом:
- клалит - к этой кассе прикреплено 58% застрахованного населения. Касса принадлежит профсоюзу Гистрадут;
- маккаби - к этой кассе прикреплено 22% застрахованного населения;
- леумит - к этой кассе прикреплено 10% астрахованного населения;
- меухедет - к этой кассе прикреплено 10% застрахованного населения [1].
В распоряжении каждой из 4-х касс имеется разветвленная сеть медицинских учреждений: поликлиники, аптеки, диагностические центры, женские и детские консультации, пункты неотложной медицинской помощи, работающие в те часы, когда закрыты поликлиники. Кроме того, кассы заключают договоры об обслуживании своих членов с государственными клиниками, врачами, ведущими частную практику, и частными лечебными учреждениями.
Следовательно, через механизм государственного медицинского страхования застрахованный обеспечивается большей частью первичной помощью (амбулаторно-поликлинической). Государство через данный финансовый институт оказывает первичную медицинскую помощь, чтобы разгрузить стационар. Это делается по двум причинам:
- хорошо развитая первичная помощь предполагает эффективный набор превентивных мер относительно развития тяжелых стадий различных заболеваний, которые лечатся в стационаре;
- лечить пациента в амбулаторно-поликлинических условиях гораздо дешевле, чем в стационарных клиниках. В качестве примера можно привести лечение в терапевтическом отделении больницы, которое стоит около 1500 шекелей.
Скорая медицинская помощь в Израиле
Скорая медицинская помощь в Израиле уплачивается пациентом за счет собственных финансовых источников. Такой вид медицинских услуг предполагает два вида скорой помощи. Так называемая «белая карета» скорой помощи, в которой находится водитель-фельдшер и доброволец.
Такой вид медицинской помощи, как правило, для пациентов с заболеваниями и травмами средней тяжести и предназначен для доставки в больницу. Но при этом данная бригада при необходимости должна уметь проводить первичную реанимацию.
Другой вид машин скорой помощи - это «оранжевые» передвижные реанимационные бригады, которые укомплектованы врачами. Соответственно могут осуществлять реанимацию пациентов. В обязанности диспетчера службы скорой помощи входит определение вида скорой помощи.
Вызов «оранжевой» машины скорой помощи обойдется в 750 шекелей, это почти в 2 раза дороже обычной «белой» - от 250 до 450 шекелей за вызов. В определенных городах Израиля производится субсидирование оплаты скорой помощи. Исключение составляют случаи, вызвавшие госпитализацию пациента, тогда оплата производится за счет средств медицинской страховки.
Дополнительная медицинская страховка
Наряду с государственной медицинской страховкой граждане страны могут оформить в своей больничной кассе и дополнительную страховку, которая предполагает получение медицинской помощи, не включенных в «корзину здоровья», например лечение и протезирование зубов, оперативное лечение за рубежом и т.д., а также помощь по уходу за больным.
Следовательно, в больничную кассу вносят оплату за предоставление дополнительных медицинских услуг населению, централизуются финансовые средства, поступающие из разных источников на оплату ЛПУ медицинских услуг.
Министерство здравоохранения является гарантом предоставления медицинской помощи для всех граждан путем оказания услуг медицинского характера прямо или посредством медицинских учреждений и организаций поставщиков. Министерство здравоохранения является гарантом потому, как финансирует и управляет:
- половина общих коек (половина общего коечного фонда приходится на стационары, принадлежащие государству);
- около 65% коечного фонда психиатрических медицинских учреждений;
- около 10% коечного фонда медицинских учреждений для пациентов с хроническими заболеваниями;
- большая часть Центров здоровья населения (это организации, функционирующие в рамках структуры общественного здравоохранения).
Но с 2014 г. в Израиле предлагается урезать на 7% суммы, которые государство перечисляет больничным кассам для покрытия стоимости оказываемых медицинских услуг.
Вывод
За последние годы наметилась тенденция к тому, что в общем объеме финансирования здравоохранения доля бюджетных расходов постоянно снижается, а доля частного финансирования наоборот увеличивается.
1. В целом, следует отметить:
- во-первых, система здравоохранения Израиля глубоко социальна. Государственная политика, в первую очередь, направлена на профилактику и раннее выявление заболеваний, причем этот вид медицинской помощи законодательно гарантирован государством и осуществлен через финансирование корзины медицинских услуг и систему общественного здравоохранения;
- во-вторых, уделяется большое внимание качеству предоставляемой медицинской помощи. Не только медицинское учреждение, но и каждый врач должен иметь лицензию. Уделяется большое значение подготовке, переподготовке, а также повышению квалификации медицинских кадров. Применение прогрессивной шкалы, с учетом предельной максимальной суммы доходов, при сборе взносов по страхованию здоровья с различных типов доходов отражает принцип социальной справедливости.
2. Проведение единой тарифной политики в стране по оплате медицинской помощи посредством больничных касс является одним из механизмов достижения сбалансированности государственных обязательств перед населением и обеспечения финансовой устойчивости системы медицинского страхования в частности и системы здравоохранения в целом.
3. Что касается РФ, за последние годы реформирования системы обязательного медицинского страхования произошло существенное укрепление финансового потенциала сданной системы за счет значительного роста объемов поступлений [2].
Источники:
2. Лазарова Л.Ю., Вильмс Т.А. Обязательное медицинское страхование в Северной Осетии // Российское предпринимательство. – 2012. – № 16 (214) – С. 116.
Страница обновлена: 01.02.2026 в 22:49:03
Download PDF | Downloads: 32
Experience in national health insurance in Israel
Lazarova L.B., Mardeyan N.A., Burduli I.N.Journal paper
Russian Journal of Entrepreneurship *
№ 17 / September, 2014
Abstract:
The article considers the issues of development of compulsory health insurance in Israel. It presents the system of national health insurance. Israel has highly developed public health care.
The figures of average duration of population life, the level of mortality and the annual population increasing prove it quite well.
Keywords: health insurance, the system of compulsory and voluntary health insurance, financing of public health service
