Проблемы финансового обеспечения систем здравоохранения и распределения инвестиций в общественное здоровье
Быкова А.В.1, Солодухин К.С.1
1 Владивостокский государственный университет экономики и сервиса, Россия, Владивосток
Скачать PDF | Загрузок: 75 | Цитирований: 3
Статья в журнале
Креативная экономика (РИНЦ, ВАК)
опубликовать статью | оформить подписку
Том 16, Номер 2 (Февраль 2022)
Эта статья проиндексирована РИНЦ, см. https://elibrary.ru/item.asp?id=48201609
Цитирований: 3 по состоянию на 07.12.2023
Аннотация:
Инвестиции, направленные на улучшение общественного здоровья, критически важны для обеспечения устойчивого развития общества. Система здравоохранения является одним из основных и затратных институтов, призванных сохранить и по возможности повысить уровень общественного здоровья, однако инвестиции в общественное здоровье необходимо рассматривать как комплексное понятие, учитывая объем, структуру и способ распределения инвестиций в социально-экономическое развитие территорий. Цель работы состоит в выявлении и анализе комплекса проблем, связанных с современным состоянием российской системы финансирования здравоохранения и распределения государственных инвестиций в общественное здоровье. В результате было выявлено, что достижение национальных целей развития в области общественного здоровья возможно только при наиболее полном учете текущего состояния общественного здоровья, а также социально-экономических условий каждого региона при распределении инвестиций. В заключение сделан вывод о целесообразности разработки и использования инструментальных средств математического моделирования при распределении государственных инвестиций в общественное здоровье между регионами и внутри регионов страны
Ключевые слова: общественное здоровье, здравоохранение, инвестиции, финансирование, регион
JEL-классификация: I12, I14, I15, I18
Введение
Рассматривая общественное здоровье как социально-экономическую категорию, которая имеет потребительскую и экономическую ценность [1] (Bykova, Solodukhin, 2020), целесообразно подходить к оценке вложений в поддержание здоровья людей как к капиталовложениям. С одной стороны, запас здоровья ограничен естественным образом и убывает с возрастом, с другой стороны – на уровень здоровья влияют множество внешних факторов. Таким образом, в течение жизни человека происходит так называемый износ капитала здоровья [2] (Grushichev, Sbrodova, 2016). Инвестиции, призванные сохранять здоровье, способны замедлить данный процесс [3] (Batomunkueva, 2012). В международной практике указанные инвестиции получили название «инвестиции в здоровье» [4] (Tsukanov, 2017).
По мнению В.В. Кот и М.Е. Бурмистровой [5] (Kot, Burmistrova, 2014), капитал здоровья – это не только запас возможностей и способностей, которые используются для воспроизводства человеческого капитала, но и система социально-экономических отношений, в том числе инвестиционного характера, обеспечивающего эффективное управление уровнем здоровья с целью получения выгод в будущем. Таким образом, общественное здоровье превращается в финансовую категорию [6] (Podgornova, 2017).
Согласно Сводному докладу сети фактических данных в отношении здоровья № 51 (ВОЗ ООН, 2020), во всех странах Европейского региона ВОЗ появляется все больше проблем, связанных со здравоохранением, экономикой и окружающей средой, требующих приоритетного выделения инвестиций. Инвестиции, направленные на улучшение детерминант здоровья, критически важны для обеспечения устойчивого развития общества. Процесс обеспечения этих инвестиций должен осуществляться на всех уровнях правительства, во всех секторах и отраслях с участием всех заинтересованных сторон из государственного и частного сектора и научных кругов [7] (Dyakova, Khamelmann, Bellis, Beysner, Grey, Eshton, 2017).
Несмотря на то, что общественное здоровье зависит от многих факторов, система здравоохранения является одним из основных институтов, призванных сохранить и по возможности увеличить запас капитала общественного здоровья [3] (Batomunkueva, 2012) и требует больших инвестиций [6] (Podgornova, 2017).
Расставляя акценты в определении меры ответственности за состояние здоровья нации, исследователи и эксперты подчеркивают, что общественное здоровье рассматривается как прерогатива в первую очередь государства, а затем уже системы здравоохранения [8–11] (Tagaeva, Kazantseva, 2017; Borodkina, 2018; Kuzmina, 2019). Кроме того, по мнению Ю. Крестинского, директора центра развития здравоохранения Московской школы управления Сколково, «инвестиции в здравоохранение являются одними из самых высокодоходных инвестиций для государства с социальной и экономической точек зрения» [12].
Для нормального функционирования здравоохранения необходима эффективная система финансирования, т.е. такая система, которая позволяет добиться оптимального сочетания вложенных средств и полученного результата [3] (Batomunkueva, 2012). Эффективность национальной системы здравоохранения в значительной степени определяется выбором модели финансового обеспечения, включающей механизмы сбора и распределения средств, а также оплаты медицинской помощи [13] (Farrakhov, Omelyanovskiy, Sisigina, 2015).
Инвестиции в общественное здоровье, как было сказано выше, не ограничиваются сферой здравоохранения. Придерживаясь точки зрения, что уровень общественного здоровья обусловлен состоянием условий жизни населения в регионах проживания [1] (Bykova, Solodukhin, 2020), считаем, что инвестиции в общественное здоровье необходимо рассматривать как комплексное понятие, учитывая систему финансирования здравоохранения, объем, структуру и способ распределения инвестиций в социально-экономическое развитие территорий.
В соответствии с вышеизложенным целью данной работы является выявление и анализ комплекса проблем, связанных с современным состоянием российской системы финансирования здравоохранения и распределения государственных инвестиций в общественное здоровье.
Модели систем финансирования здравоохранения
В разных странах мира в зависимости от национальных и исторических особенностей функционируют различные модели систем здравоохранения. При всем разнообразии выделяют пять устойчивых моделей (рис. 1).
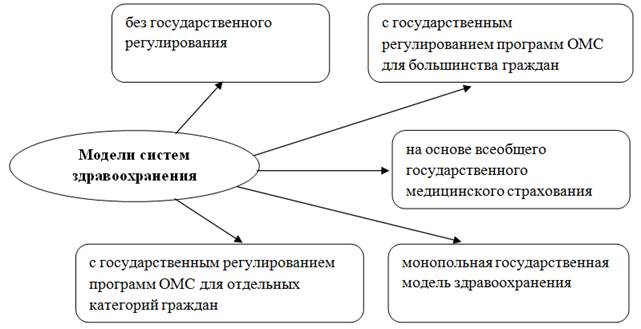
Рисунок 1. Модели систем здравоохранения
Источник: составлено авторами.
Представленные модели отличаются друг от друга источниками финансирования здравоохранения, формами собственности производителей медицинских услуг, степенью охвата населения программами государственной поддержки. В странах с неустойчивыми политическими системами и переходной экономикой могут встречаться промежуточные формы, включающие элементы разных моделей [14] (Ilyasova, 2019).
В зависимости от превалирующих источников финансирования, все модели систем здравоохранения можно условно разделить на три типа: бюджетная (государственная), страховая (социально-страховая), частная (негосударственная, или рыночная). В настоящее время ни в одной из экономически развитых стран указанные модели не представлены в чистом виде – попеременно преимущественное развитие получает то одна, то другая система [14] (Ilyasova, 2019). Таким образом, наряду с тремя основными организационно-экономическими моделями систем здравоохранения существуют смешанные и промежуточные варианты.
В современных условиях в нашей стране действует смешанная модель здравоохранения, которая во многом наследует принципы советской системы, определенные наркомом здравоохранения Н.А. Семашко. Методологические основы указанной системы, такие как государственный характер организации и финансирования, общедоступность, бесплатность, территориально-участковый принцип организации медицинской помощи, пройдя этап трансформации, успешно реализуются в России [15] (Skvirskaya, Volnukhin, 2020).
Описанная модель содержит признаки социально-страховой и государственной медицины и называется бюджетно-страховой. В РФ переход к данной модели начался в условиях экономического и политического кризиса 1990-х гг., когда был принят закон «О медицинском страховании граждан в РФ № 1499-1» (1993 г.). В 2010 г. с принятием закона «Об обязательном медицинском страховании граждан в РФ» № 3326-Ф3 произошел полный переход от государственной системы финансового обеспечения здравоохранения к бюджетно-страховой модели, где здравоохранение имеет многоканальное финансирование, а медицинское страхование сочетается с бюджетным и частным здравоохранением [13] (Farrakhov, Omelyanovskiy, Sisigina, 2015).
Основные источники финансирования современной бюджетно-страховой системы здравоохранения в Российской Федерации представлены на рисунке 2.
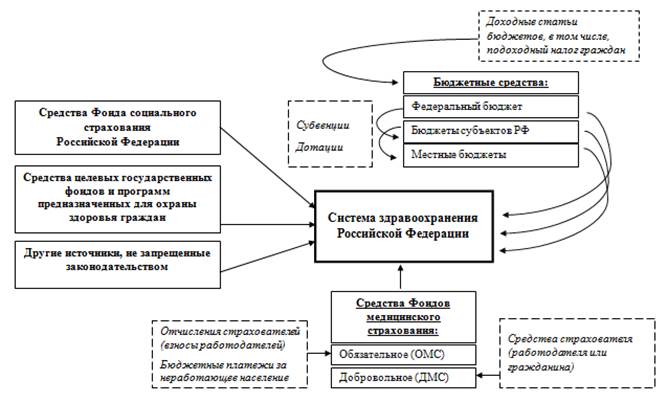
Рисунок 2. Источники финансирования системы здравоохранения в России
Источник: составлено авторами.
Рассмотрим кратко основные характеристики представленных на рисунке 2 источников финансирования здравоохранения:
1) средства бюджетов всех уровней – федерального, бюджета субъектов Российской Федерации, местных бюджетов.
Бюджетная система остается одним из ключевых инвесторов в развитии инфраструктуры здравоохранения [16] (Polyakova, Kolmakov, 2017).
Бюджетные средства выделяются организациям здравоохранения в виде субсидий – определенных сумм денежных средств – для поддержания деятельности, доходы от которой не покрывают нормативного размера расходов. Для выравнивания бюджетной обеспеченности между бюджетами различных уровней применяются такие формы денежной помощи, как:
– субвенции (форма денежной помощи местным бюджетам из государственного бюджета, которая предназначена для определенной цели как страховая сумма);
– дотации (межбюджетные трансферты, которые предоставляются на безвозмездной и безвозвратной основе и в отличие от субвенций не имеют целевого назначения) [14] (Ilyasova, 2019);
2) средства, направляемые на обязательное и добровольное медицинское страхование;
Медицинское страхование осуществляется в двух видах – обязательном (ОМС) и добровольном (ДМС). Цель введения ОМС – обеспечение конституционного права граждан на равные возможности в получении медицинской и лекарственной помощи.
Финансовая основа государственной системы обязательного медицинского страхования – отчисления страхователей на обязательное медицинское страхование и бюджетные платежи за неработающее население.
Важнейшая характеристика системы ОМС – целевое формирование средств на здравоохранение. Взносы работодателей и платежи муниципальных органов на неработающую часть населения идут не в общий бюджет, а непосредственно на нужды здравоохранения.
Альтернативой системы обязательного медицинского страхования в России является добровольное медицинское страхование – часть личного страхования и вид финансово-коммерческой деятельности, которая регулируется Законом РФ «Об организации страхового дела в Российской Федерации». Под ДМС понимают страхование, обеспечивающее оплату в основном дополнительных медицинских услуг, не вошедших в программы ОМС [14] (Ilyasova, 2019).
3) средства Фонда социального страхования (ФСС) РФ – государственного внебюджетного целевого фонда.
Основными задачами ФСС является обеспечение гарантированных государством пособий по временной нетрудоспособности, беременности и родам, по уходу за ребенком. Основным источником финансового наполнения Фонда являются взносы на обязательное социальное страхование, отчисляемые работодателями [17];
4) средства целевых государственных фондов и программ, предназначенных для охраны здоровья граждан.
Инструменты программно-целевого планирования широко и активно внедряются в сферу здравоохранения в последние годы. Программно-целевой подход предполагает достижение конкретных целей и решение наиболее острых проблем в установленные сроки с использованием инструментов и механизмов государственного управления [10]. К основным действующим программам можно отнести: национальные проекты «Здравоохранение» и «Демография», государственную программу «Развитие здравоохранения», а также региональные программы модернизации здравоохранения субъектов Российской Федерации;
5) другие источники, не запрещенные законодательством РФ, − доходы организаций здравоохранения от осуществления в установленном законом порядке предпринимательской деятельности; добровольные взносы и пожертвования граждан и юридических лиц и т.п. [14] (Ilyasova, 2019).
Проблемы финансирования здравоохранения и распределения инвестиций в общественное здоровье
В общем виде главная проблема финансирования здравоохранения во всем мире состоит в том, как обеспечить отрасль необходимыми финансами на фоне роста спроса на медицинские услуги и их стоимости при объективной ограниченности ресурсов [10]. При этом, чем больше общество выбирает услуг здравоохранения, тем в большей степени оно ограничивается в получении других услуг [18] (Valeeva, 2018).
Государство определяет источники и объемы бюджетного финансирования здравоохранения в зависимости от реальных возможностей страны. По оценкам ВОЗ, затраты общества на здравоохранение должны быть не менее 6–8% ВВП при бюджетном финансирования в развитых государствах и не менее 5% ВВП в развивающихся странах. В ряде стран с социально ориентированной рыночной экономикой (Швейцария, США, Бельгия, Франция, Германия) этот показатель находится в пределах 7–12% ВВП [7] (Dyakova, Khamelmann, Bellis, Beysner, Grey, Eshton, 2017). В нашей стране в 2020 году этот показатель составил 4,1% ВВП, что считается недостаточным.
Согласно докладу «Здравоохранение: необходимые ответы на вызовы времени» Центра стратегических разработок НИУ ВШЭ [19], на современном этапе в России актуальными являются следующие проблемы системы финансирования здравоохранения:
1. Практики распределения между медицинскими организациями плановых объемов медицинской помощи по ОМС непрозрачны и не основаны на сравнении результатов деятельности медицинских организаций.
2. Страховые медицинские организации в системе ОМС должны играть роль контролера качества услуг здравоохранения, отстаивать интересы пациента, но на деле их оценки не влияют на менеджмент медучреждений.
3. Формальные правила оказания и финансирования медицинской помощи в значительной степени дополняются неформальными отношениями и теневыми потоками средств.
4. Отсутствуют надежные стимулы, которые побуждали бы большинство медиков к заинтересованности в реальной оценке качества их работы, изживанию неформальных практик и обеспечению полной прозрачности финансово-экономических отношений в отрасли.
Таким образом, по мнению экспертов НИУ ВШЭ, создание системы обязательного медицинского страхования (ОМС) и другие изменения в механизмах финансирования здравоохранения, которые произошли за последнюю четверть века, не привели к формированию у участников этой системы достаточной мотивации к повышению эффективности использования ресурсов [19].
О несовершенстве системы ОМС говорят многие эксперты и исследователи. Так, по мнению М.А. Попковой [20] (Popkova, 2017), основной проблемой является незавершенность введения системы обязательного медицинского страхования, а именно:
– прослеживается явный дисбаланс между программами ОМС и размерами страховых платежей по медицинскому страхованию;
– многие субъекты России не выплачивают в полном объеме средства за неработающих граждан;
– системе здравоохранения не удается получать полноценное финансирование из-за неправильного перераспределения средств.
Вследствие указанных проблемных зон финансовая нагрузка на государство растет, нет полного контроля поступлений и расходования средств.
А.З. Фаррахов, заместитель министра здравоохранения России (2013–2014), заместитель министра финансов России (2014–2016), в 2015 году в своем исследовании «Проблемы формирования модели финансового обеспечения национальной системы здравоохранения» сформулировал следующий вывод: «к настоящему моменту сохранение элементов бюджетной модели превратилось в препятствие для дальнейшего развития системы здравоохранения, которое должно быть преодолено в ходе будущих реформ, направленных на формирование социально-страховой модели» [13, с. 5] (Farrakhov, Omelyanovskiy, Sisigina, 2015, р. 5). С 2015 года была проведена модернизация системы обязательного медицинского страхования: финансирование медицинских учреждений включено в базовую программу ОМС, что позволило расширить область использования оплаты медицинской помощи. Однако несмотря на осуществленные преобразования, ряд важнейших вопросов организации, управления, финансового обеспечения остались нерешенными [11] (Kuzmina, 2019).
В частности, следует отметить, что изменение потоков финансирования в системе здравоохранения привело к формированию достаточно сложной системы финансовых отношений центра и регионов. При этом большинство регионов являются дотационными и не собирают достаточно налогов для соблюдения федеральных норм финансирования. Донорами (не нуждающимися в дотациях из федерального бюджета регионами) являются всего 10–14 регионов страны [10].
Многие исследователи и специалисты считают, что один из существенных факторов улучшения здоровья населения – это рост затрат на медицинские цели, в первую очередь – государственного финансирования [8] (Tagaeva, Kazantseva, 2017). Однако потребности общества в здравоохранении не имеют границ. Ни одна система здравоохранения в мире не достигла уровня расходов, достаточного для удовлетворения потребностей всех своих клиентов в области здравоохранения [18] (Valeeva, 2018).
Согласно положениям Стратегии развития здравоохранения Российской Федерации на долгосрочный период 2015–2025, на современном этапе особенно важно преодолеть определенные несоответствия и создать систему обеспечения эффективности использования ресурсов системы [21].
Большинство развитых стран из года в год увеличивают бюджетные расходы на здравоохранение (свыше 12% ВВП), однако практика показывает, что увеличение объема финансирования способствует улучшению качества и доступности медицинской помощи, однако не всегда коррелирует с уровнем здоровья населения [22] (Rozhkova, 2019), поскольку медицина – это отрасль народного хозяйства, которая может обеспечить лечение заболевания, но изначально здоровья она не дает [23] (Sharabchiev, 2015).
Состояние системы здравоохранения играет важную, но не определяющую роль в формировании популяционного здоровья, оно составляет не более 10–15% [9] (Borodkina, 2018). Проведенный в [23] (Sharabchiev, 2015) анализ и опыт реформирования здравоохранения в большинстве стран мира показывает, что и при уровне бюджетного финансирования здравоохранения, рекомендуемом ВОЗ (не менее 6% ВВП), можно создать работоспособную систему здравоохранения и иметь высокие показатели общественного здоровья. Однако для этого необходимо изменение государственных приоритетов по охране здоровья нации, поскольку в большей степени здоровье нации зависит от благосостояния граждан и других факторов. Соответствующие ориентации социальной политики должны быть закреплены в правовых документах [9] (Borodkina, 2018).
В наши дни реализация тех мер социальной политики, которые предназначены для повышения уровня общественного здоровья, в значительной степени зависит от финансово-экономической ситуации в стране [24] (Naumenko, Suvorova, 2016). Связь здоровья с экономикой и социальной стороной жизни людей проявляется и в том, что уровень здоровья как медико-социальная категория является важной составной частью социально-экономического понятия «уровень жизни населения». Состояние здоровья людей существенно зависит от того, как живут люди, какие блага они потребляют, каков их уровень жизни в целом. В то же время образ и качество жизни людей отражают и состояние их здоровья – чем лучше здоровье, тем выше качество жизни и наоборот [6] (Podgornova, 2017).
По информации ВОЗ ООН [7] (Dyakova, Khamelmann, Bellis, Beysner, Grey, Eshton, 2017), фактические данные и практический опыт явно указывают на то, что инвестиции в общественное здоровье не могут выделяться одним единственным сектором (т.е. сектором здравоохранения) в изоляции от других. При оценке эффективности инвестиций в интересах здоровья и благополучия основную финансовую концепцию окупаемости инвестиций необходимо расширить, включив в нее более широкое понятие ценности, отражающее экономические, социальные и экологические аспекты итоговых результатов.
Итак, с учетом вышеизложенного, можно согласиться с М.В. Цукановым [4] (Tsukanov, 2017), что формирование модели управления общественным здоровьем, базирующейся на инвестициях в сферу здравоохранения и социальную сферу, которая будет отвечать критериям оптимальности и эффективности, представляет собой важную научно-практическую задачу.
По мнению Л.В. Коноваловой и соавторов [25] (Konovalova, Zykova, Ushakova, 2020), при решении подобных задач следует учитывать тот факт, что состояние общественного здоровья может существенно различаться по регионам, поскольку оно в значительной мере сформировано существующими там социально-экономическими условиями.
По оценкам Минэкономразвития [26], субъекты Российской Федерации в настоящий момент существенно дифференцированы по уровню жизни населения: уровень бедности варьируется от 6% до 40% от численности населения региона.
Результаты проведенного Б.Б. Прохоровым и соавторами [27] (Prokhorov, Ivanova, Shmakov, Shcherbakova, 2011) экономического анализа медико-демографической ситуации показывают, что бедные, слаборазвитые регионы России, характеризующиеся тяжелым социально-экономическим положением, демонстрируют также низкие показатели общественного здоровья. Возникает порочный круг – тяжелая социально-экономическая ситуация приводит к ухудшению здоровья, а низкий уровень здоровья приводит к еще большим социально-экономическим потерям. В условиях значительной межрегиональной социально-экономической дифференциации потери капитала здоровья становятся существенным фактором, препятствующим гармоничному развитию отдельных регионов и страны в целом.
Исследование В.В. Халиулиной и соавторов [28] (Khaliulina, Shabashev, Shabasheva, 2018) влияния капитала здоровья на рост ВРП в 77 регионах Российской Федерации позволило выявить особенности этого процесса в регионах с различной структурой ВРП и хозяйственной специализацией. Согласно результатам исследования, в группе преимущественно добывающих регионов уровень здоровья населения оказывает наиболее существенное влияние на рост ВРП. Значит, федеральным и региональным органам власти следует обеспечить приоритет в финансировании здравоохранения в регионах такого типа.
Российские регионы также характеризуются чрезвычайным разнообразием в уровне общих расходов на здравоохранение в процентах от ВРП. Современная система распределения доходов по территории России привела к тому, что расходы на здравоохранение на душу населения 10 наиболее обеспеченных регионов в два раза выше, чем в самых малообеспеченных, что вызывает неравенство в доступности медицинских услуг для граждан, проживающих в разных субъектах РФ [29] (Demidova, Kayasheva, Demyanenko, 2021).
Спецификой России является ее федеративное устройство, поэтому существенное внимание должно уделяться координации проводимой социально-экономической политики на федеральном и региональном уровне как в вопросах перераспределения средств между уровнями управления, так и в распределении средств между регионами. Финансовые вопросы необходимо решать в контексте оптимального разделения финансовых прав и возможностей между Федерацией и регионами для содействия экономическому росту и социальному развитию в последних [10].
Одним из важных инструментов достижения поставленных государством целей развития является участие регионов в реализации национальных проектов («Малое и среднее предпринимательство и поддержка индивидуальной предпринимательской инициативы», «Производительность труда и поддержка занятости», «Демография», «Здравоохранение») и других целевых программ, таких как государственная программа «Развитие здравоохранения».
В соответствии с методиками, утвержденными постановлением № 915 [30], Минэкономразвития России была проведена работа по формированию целевых значений показателей для субъектов РФ, учитывающих региональные особенности и уровень социально-экономического развития регионов. При этом целевые значения по ряду показателей являются непосредственной декомпозицией национальных целей развития либо целевых показателей национальных проектов и других стратегических документов. Для других показателей установление целевых значений производилось с учетом необходимости снижения региональной дифференциации и достижения национальных целей развития [26].
Разделяя мнение многих экспертов и исследователей (см., например, [6, 10, 25, 28] (Podgornova, 2017; Konovalova, Zykova, Ushakova, 2020; Khaliulina, Shabashev, Shabasheva, 2018), мы считаем, что снижение уровня региональной дифференциации и достижение национальных целей развития в области общественного здоровья возможно только при наиболее полном учете (при распределении инвестиций в здравоохранение и уровень жизни населения) особенностей и текущего состояния общественного здоровья и социально-экономических условий каждого региона.
В целевых ориентирах стратегий социально-экономического развития субъектов РФ для прогнозирования общественного здоровья используются три показателя: ожидаемая продолжительность жизни, общая заболеваемость, младенческая смертность. Как справедливо отмечает З.А. Семенова [31] (Semenova, 2019), такой узкий круг показателей не отражает реальной картины формирования общественного здоровья в регионе, а несовершенство в медицинской статистике усугубляется ее резкой дифференциацией по регионам страны.
Авторы Т.Н. Ушакова, Н.В. Зыкова, Л.В. Коновалова [32] (Ushakova, Zykova, Konovalova, 2020) серьезной проблемой считают то, что существует сложность сравнения показателей в связи с отсутствием единых критериев. Указанные авторы в работе [25] (Konovalova, Zykova, Ushakova, 2020) приходят к выводу, что для получения объективной картины в регионах существует необходимость разработки методики, в которой должны быть определены критерии, максимально характеризующие все факторы, влияющие на общественное здоровье. Кроме того, необходим систематический мониторинг социально-экономической и медико-демографической ситуации в регионах, который должен стать важнейшей составляющей стратегического развития регионов.
Эксперты констатируют, что «хотя не все формы поддержки и управления общественным здоровьем являются успешными или по результатам соответствуют объему вложенных средств, доказано, что детально спланированные и целенаправленные программы, особенно в социальной сфере, могут существенно снизить факторы риска и способствуют получению значительного экономического эффекта в форме дополнительных лет продолжительности жизни» [33, с. 27] (Bakutkin, 2016, р. 27). При этом исследователи отмечают, что мероприятия по инвестированию в сферу здоровья и образования, определенные Стратегией социально-экономического развития РФ до 2030 года со стороны государства, реализуются не в полной мере и пока не принесли ожидаемого положительного эффекта. По уровню развития человеческого капитала Россия значительно уступает развитым странам [34] (Medvedeva, 2020).
Тем не менее, как считает Л.К. Кузьмина [11] (Kuzmina, 2019), развитие страны в ближайшую перспективу будет происходить в значительной степени за счет человеческого капитала. В частности, должны быть оптимизированы расходы на охрану и укрепление здоровья в контексте человеческого капитала.
Заключение
Состояние общественного здоровья в значительной степени зависит от системы финансирования здравоохранения, уровня социально-экономического развития страны или региона, а также объема и способа распределения инвестиций в условия жизни населения. Результаты проведенного анализа показали, что современное состояние системы финансирования здравоохранения и распределения других инвестиций в общественное здоровье приводит к значительной межрегиональной социально-экономической дифференциации, препятствующей гармоничному развитию отдельных регионов и государства в целом. Для качественного изменения ситуации считаем целесообразным применение научно обоснованного подхода, а именно разработку и использование комплекса взаимосвязанных экономико-математических методов и моделей, позволяющих функционально описывать влияние инвестиций в здравоохранение, качество жизни и здоровье населения на уровень общественного здоровья региона. На основе результатов такого моделирования должно производиться формирование инвестиционной стратегии в области развития общественного здоровья, которая будет обеспечивать достижение стратегических целей социально-экономического развития на государственном и региональном уровне.
Источники:
2. Грушичев В.Ю., Сбродова Н.В. Теоретические подходы к оценке потерь капитала здоровья в региональной экономике // Фундаментальные и прикладные исследования: проблемы и результаты. – 2016. – № 24. – c. 162-166.
3. Батомункуева В.Д. Здоровье как общественное благо // Модели, системы, сети в экономике, технике, природе и обществе. – 2012. – № 3(4). – c. 170-174.
4. Цуканов М. В. Модель управления общественным здоровьем // Экономика: вчера, сегодня, завтра. – 2017. – № 1A. – c. 132-142.
5. Кот В.В., Бурмистрова М.Е. Институциональная структура и детерминанты капитала здоровья // Terra Economicus. – 2014. – № 2-3. – c. 19-25.
6. Подгорнова Н. А. Общественное здоровье нации и индивидуальное здоровье личности // Инновационные технологии в науке и образовании: сборник статей V Международной научно-практической конференции, Пенза, 25 августа 2017 года. Пенза: \"Наука и Просвещение\" (ИП Гуляев Г.Ю.). Пенза, 2017. – c. 247-249.
7. Дьякова М., Хамельманн С., Беллис М.А., Бэйснер Е., Грэй С.Н.Б., Эштон К. Инвестиции в интересах здоровья и благополучия // Анализ общественной эффективности инвенций в стратегии общественного здравоохранения для поддержки выполнения Целей в области устойчивого развития на основе политики Здоровье-2020: Копенгаген: Европейское региональное бюро ВОЗ; 2017 г. (Сводный доклад Сети фактических данных в отношении здоровья №51). 2017.
8. Тагаева Т.О., Казанцева Л.К. Недофинансирование здравоохранения и ухудшение общественного здоровья в России // Научный диалог: Экономика и менеджмент: Сборник научных трудов по материалам VI международной научной конференции, Санкт-Петербург, 08 мая 2017 года. Санкт-Петербург: Центр научных конференций Международной научно-исследовательской Федерации "Общественная наука". Санкт-Петербург, 2017. – c. 42-45.
9. Бородкина Т.В. Исследование современных принципов и методов организации системы охраны общественного здоровья // Синергия Наук. – 2018. – № 24. – c. 1286-1303.
10. Современные тенденции в системе здравоохранения Российской Федерации. - М.: Издание Государственной Думы, 2019. – 80 c.
11. Кузьмина Л.К. Роль здоровья в формировании человеческого капитала // Региональная экономика и развитие территорий: Сборник научных статей. Санкт-Петербург : Санкт-Петербургский государственный университет аэрокосмического приборостроения. Санкт-Петербург, 2019. – c. 108-111.
12. Форум «Здоровое общество. На пути к цели: 80+». Сессия: Общественное здоровье в регионах. 13 февраля 2019. [Электронный ресурс]. URL: https://roscongress.org/sessions/health-2019-obshchestvennoe-zdorove-v-regionakh/discussion/ (дата обращения: 30.01.2022).
13. Фаррахов А.З., Омельяновский В.В., Сисигина Н.Н. Проблемы формирования модели финансового обеспечения национальной системы здравоохранения // Научно-исследовательский финансовый институт. Финансовый журнал. – 2015. – № 1(23). – c. 5-16.
14. Ильясова А.Р. Основы экономики здравоохранения. / учеб. пособие. - Казань: Изд-во Казан. ун-та, 2019. – 86 c.
15. Сквирская Г.П., Волнухин А.В. Основные направления совершенствования деятельности в области общественного здоровья и управления здравоохранением в современных условиях в Российской Федерации // Современные проблемы здравоохранения и медицинской статистики. – 2020. – № 2. – c. 348-366.
16. Полякова А.Г., Колмаков В.В. Обеспечение здоровья населения как инвестиция в человеческий капитал // Азимут научных исследований: экономика и управление. – 2017. – № 3(20). – c. 190-194.
17. Федеральный закон от 8 декабря 2020 г. N 390-ФЗ «О бюджете Фонда социального страхования Российской Федерации на 2021 год и на плановый период 2022 и 2023 годов»
18. Валеева Г.Ф. Экономические аспекты общественного здоровья // Вектор экономики. – 2018. – № 5(23). – c. 47.
19. Здравоохранение: необходимые ответы на вызовы времени. - Центр стратегических разработок НИУ ВШЭ, 2018. – 56 c.
20. Попкова М.А. Общественное здоровье в системе приоритетов государственной политики // Образование и наука без границ: социально-гуманитарные науки. – 2017. – № 7. – c. 266-270.
21. Указ Президента РФ от 6 июня 2019 г. N 254 «О Стратегии развития здравоохранения в Российской Федерации на период до 2025 года»
22. Рожкова Е. В. Повышение уровня общественного здоровья: организационно-управленческие инновации // Вестник Воронежского государственного университета. Серия: Экономика и управление. – 2019. – № 2. – c. 39-43.
23. Шарабчиев Ю.Т. Общественное здоровье нации и индивидуальное здоровье личности // Медицинские новости. – 2015. – № 3. – c. 18-25.
24. Науменко Т.В., Суворова О.С. Факторы повышения аксиологического статуса общественного и индивидуального здоровья // Экономика и предпринимательство. – 2016. – № 3-2(68). – c. 200-204.
25. Коновалова Л.В., Зыкова Н.В., Ушакова Т.Н. Рейтинговая оценка социально-экономических факторов общественного здоровья арктических территорий Архангельской области // Экономические отношения. – 2020. – № 3. – c. 899-918.
26. Прогноз социально-экономического развития Российской Федерации на период до 2024 года – Минэкономразвития, 2019. [Электронный ресурс]. URL: https://www.economy.gov.ru/material/directions/makroec/prognozy_socialno_ekonomicheskogo_razvitiya/prognoz_socialno_ekonomicheskogo_razvitiya_rf_na_period_do_2024_goda_.html (дата обращения: 30.01.2022).
27. Прохоров Б.Б., Иванова Е.И., Шмаков Д.И., Щербакова Е.М. Медико-демографическое прогнозирование. / учеб. пособие. - М.: МАКС Пресс, 2011. – 360 c.
28. Халиулина В.В., Шабашев В.А., Шабашева С.В. Влияние здоровья и образования на развитие человеческого капитала и экономику региона // Вестник Омского университета. Серия: Экономика. – 2018. – № 2(62). – c. 190-197.
29. Демидова О.А., Каяшева Е.В., Демьяненко А.В. Государственные расходы на здравоохранение и экономический рост в России: региональный аспект // Пространственная экономика. – 2021. – № 1. – c. 97-122.
30. Постановление Правительства РФ от 17 июля 2019 г. № 915 «Об утверждении методик расчета показателей для оценки эффективности деятельности высших должностных лиц (руководителей высших исполнительных органов государственной власти) субъектов Российской Федерации и деятельности органов исполнительной власти субъектов Российской Федерации, а также о признании утратившими силу некоторых актов Правительства Российской Федерации». [Электронный ресурс]. URL: https://www.garant.ru/products/ipo/prime/doc/72230006/ (дата обращения: 30.01.2022).
31. Семенова З.А. Мониторинг, экспертная оценка и классификация показателей состояния общественного здоровья в регионе // Социально-экономическая география. Вестник Ассоциации российских географов-обществоведов. – 2019. – № 8. – c. 96-114.
32. Ушакова Т.Н., Зыкова Н.В., Коновалова Л.В. Сравнительный анализ объективных и субъективных показателей качества жизни населения муниципальных образований Архангельской области // Экономика и предпринимательство. – 2020. – № 4. – c. 309-313.
33. Бакуткин В.В. Инвестиции в здоровье – инвестиции в будущее // Инвестиции в России. – 2016. – № 5(256). – c. 26-27.
34. Медведева О. В. Капитал здоровья и факторы его роста в экономике региона // Проблемы и перспективы социально-экономического развития регионов Юга России: сборник научных трудов по материалам VI Всероссийской научно-практической конференции, Майкоп, 20 ноября 2019 года / под науч. редакцией А.А. Тамова. Майкоп: ООО \"Электронные издательские технологии\". Майкоп, 2020. – c. 255-261.
Страница обновлена: 19.12.2025 в 12:32:02
Download PDF | Downloads: 75 | Citations: 3
Problems of healthcare financial support and investment in public health
Bykova A.V., Solodukhin K.S.Journal paper
Creative Economy
Volume 16, Number 2 (February 2022)
Abstract:
Investments aimed at improving public health are critically important for ensuring the sustainable development of society. The healthcare system is one of the main and costly institutions designed to preserve and, if possible, improve the level of public health. However, investments in public health should be considered as a complex concept, taking into account the volume, structure and method of investments distribution. The research purpose was to identify and analyze a set of problems related to the current state of the Russian healthcare financing system and the distribution of public investments in public health. As a result, it was revealed that the achievement of national development goals in the field of public health is possible only with the fullest consideration of the current state of public health, as well as the socio-economic conditions of each region in the allocation of investments. It is concluded that it is expedient to develop and use mathematical modeling tools in the distribution of state investments in public health between regions and within regions of the country.
Keywords: public health, healthcare, investment, financing, region
JEL-classification: I12, I14, I15, I18
References:
Sovremennye tendentsii v sisteme zdravookhraneniya Rossiyskoy Federatsii [Current trends in the healthcare system of the Russian Federation] (2019). (in Russian).
Zdravookhranenie: neobkhodimye otvety na vyzovy vremeni [Healthcare: necessary responses to the challenges of the time] (2018). (in Russian).
Bakutkin V.V. (2016). Investitsii v zdorove – investitsii v budushchee [Investments into health - investments into the future]. Investitsii v Rossii. (5(256)). 26-27. (in Russian).
Batomunkueva V.D. (2012). Zdorove kak obshchestvennoe blago [Health as a public good]. Modeli, sistemy, seti v ekonomike, tekhnike, prirode i obschestve. (3(4)). 170-174. (in Russian).
Borodkina T.V. (2018). Issledovanie sovremennyh printsipov i metodov organizatsii sistemy okhrany obshchestvennogo zdorovya [Research of modern principles and methods of organization of the public health protection system]. Synergy of Sciences. (24). 1286-1303. (in Russian).
Bykova A.V., Solodukhin K.S. (2020). Teoreticheskie predposylki vozniknoveniya i razvitiya ponyatiya obshchestvennogo zdorovya kak obekta investitsiy [The origination and development of the public health concept as an investee: theoretical forerunners]. National interests: priorities and security. 16 (9). 1765-1779. (in Russian).
Demidova O.A., Kayasheva E.V., Demyanenko A.V. (2021). Gosudarstvennye raskhody na zdravookhranenie i ekonomicheskiy rost v Rossii: regionalnyy aspekt [Government spending on healthcare and economic growth in russia: a regional aspect]. Spatial Economics. (1). 97-122. (in Russian).
Dyakova M., Khamelmann S., Bellis M.A., Beysner E., Grey S.N.B., Eshton K. (2017). Investitsii v interesakh zdorovya i blagopoluchiya [Investments in the interests of health and well-being] Analysis of the public effectiveness of innovations in public health strategies to support the implementation of the Sustainable Development Goals based on the Health 2020 policy. (in Russian).
Farrakhov A.Z., Omelyanovskiy V.V., Sisigina N.N. (2015). Problemy formirovaniya modeli finansovogo obespecheniya natsionalnoy sistemy zdravookhraneniya [Problems in the formation of financial model of national healthcare system]. Nauchno-issledovatelskiy finansovyy institut. Finansovyy zhurnal. (1(23)). 5-16. (in Russian).
Grushichev V.Yu., Sbrodova N.V. (2016). Teoreticheskie podkhody k otsenke poter kapitala zdorovya v regionalnoy ekonomike [Theoretical approaches to the assessment of health capital losses in the regional economy]. Fundamental and applied research: problems and results. (24). 162-166. (in Russian).
Ilyasova A.R. (2019). Osnovy ekonomiki zdravookhraneniya [Fundamentals of Health Economics] (in Russian).
Khaliulina V.V., Shabashev V.A., Shabasheva S.V. (2018). Vliyanie zdorovya i obrazovaniya na razvitie chelovecheskogo kapitala i ekonomiku regiona [Influence of health and education on development of human capital and economy of the region]. Bulletin of Omsk University Series \\. (2(62)). 190-197. (in Russian).
Konovalova L.V., Zykova N.V., Ushakova T.N. (2020). Reytingovaya otsenka sotsialno-ekonomicheskikh faktorov obshchestvennogo zdorovya arkticheskikh territoriy Arkhangelskoy oblasti [Rating of socio-economic factors of public health in the arctic territories of the arkhangelsk region]. Journal of International Economic Affairs. (3). 899-918. (in Russian).
Kot V.V., Burmistrova M.E. (2014). Institutsionalnaya struktura i determinanty kapitala zdorovya [Institutional structure and determinants of the health capital]. Terra Economicus. (2-3). 19-25. (in Russian).
Kuzmina L.K. (2019). Rol zdorovya v formirovanii chelovecheskogo kapitala [The role of health in the formation of human capital] Regional economy and territorial development. 108-111. (in Russian).
Medvedeva O. V. (2020). Kapital zdorovya i faktory ego rosta v ekonomike regiona [Health capital and its growth factors in the regional economy] Problems and prospects of socio-economic development of the regions of the South of Russia. 255-261. (in Russian).
Naumenko T.V., Suvorova O.S. (2016). Faktory povysheniya aksiologicheskogo statusa obshchestvennogo i individualnogo zdorovya [Factors of improvement of social and personal health axiological status]. Journal of Economy and Entrepreneurship. (3-2(68)). 200-204. (in Russian).
Podgornova N. A. (2017). Obshchestvennoe zdorove natsii i individualnoe zdorove lichnosti [Public health of the nation and individual health of the individual] Innovative technologies in science and education. 247-249. (in Russian).
Polyakova A.G., Kolmakov V.V. (2017). Obespechenie zdorovya naseleniya kak investitsiya v chelovecheskiy kapital [Delivering health of population as an investment in human capital]. ASR: Economics and Management. (3(20)). 190-194. (in Russian).
Popkova M.A. (2017). Obshchestvennoe zdorove v sisteme prioritetov gosudarstvennoy politiki [Public health in the system of priorities of the state policy]. Education and Science Without Borders: Social and humanities. (7). 266-270. (in Russian).
Prokhorov B.B., Ivanova E.I., Shmakov D.I., Scherbakova E.M. (2011). Mediko-demograficheskoe prognozirovanie [Medical and demographic forecasting] (in Russian).
Rozhkova E. V. (2019). Povyshenie urovnya obshchestvennogo zdorovya: organizatsionno-upravlencheskie innovatsii [Raising the level of public health: organizational and managerial innovation]. Proceedings of Voronezh State University. Series: Economics and Management. (2). 39-43. (in Russian).
Semenova Z.A. (2019). Monitoring, ekspertnaya otsenka i klassifikatsiya pokazateley sostoyaniya obshchestvennogo zdorovya v regione [Monitoring, expert assessment and classification of indicators of the state of public health in the region]. Sotsialno-ekonomicheskaya geografiya. Vestnik Assotsiatsii rossiyskikh geografov-obschestvovedov. (8). 96-114. (in Russian).
Sharabchiev Yu.T. (2015). Obshchestvennoe zdorove natsii i individualnoe zdorove lichnosti [Public health of nation and individual health of a person]. Meditsinskie novosti. (3). 18-25. (in Russian).
Skvirskaya G.P., Volnukhin A.V. (2020). Osnovnye napravleniya sovershenstvovaniya deyatelnosti v oblasti obshchestvennogo zdorovya i upravleniya zdravookhraneniem v sovremennyh usloviyakh v Rossiyskoy Federatsii [Basic directions of improving scientific, educational and practical activities in the field of public health and health management in modern conditions in the russian federation]. Sovremennye problemy zdravookhraneniya i meditsinskoy statistiki. (2). 348-366. (in Russian).
Tagaeva T.O., Kazantseva L.K. (2017). Nedofinansirovanie zdravookhraneniya i ukhudshenie obshchestvennogo zdorovya v Rossii [Underfunding of healthcare and deterioration of public health in Russia] Scientific Dialogue: Economics and Management. 42-45. (in Russian).
Tsukanov M. V. (2017). Model upravleniya obshchestvennym zdorovem [Management model for public health]. Economics: Yesterday, Today and Tomorrow. (1A). 132-142. (in Russian).
Ushakova T.N., Zykova N.V., Konovalova L.V. (2020). Sravnitelnyy analiz obektivnyh i subektivnyh pokazateley kachestva zhizni naseleniya munitsipalnyh obrazovaniy Arkhangelskoy oblasti [Comparative analysis of objective and subjective indicators of the quality of life of the population of municipalities of the arkhangelsk region]. Journal of Economy and Entrepreneurship. (4). 309-313. (in Russian).
Valeeva G.F. (2018). Ekonomicheskie aspekty obshchestvennogo zdorovya [Economic aspects of public health]. Vectoreconomy. (5(23)). 47. (in Russian).
